Pretilost, kolesterol, giht, hipertenzija...
Indeks Članka

Pretilost (debljina)

Pretilost je kronična metabolička bolest koju obilježava prekomjerno nakupljanje masnoga tkiva u organizmu. Riječ je o jednom od vodećih zdravstvenih problema suvremenog svijeta koji poprima razmjere globalne epidemije u čemu, nažalost, ni Hrvatska ne zaostaje. Oko 25 % muškaraca i 34 % žena u Hrvatskoj smatra se pretilima, a otprilike jednako toliko ima i onih s prekomjernom tjelesnom masom (24). Uz stupanj pretilosti osobito je važan raspored masnoga tkiva; za nastanak patoloških promjena u organizmu i komplikacija uglavnom je odgovoran trbušni (visceralni) oblik pretilosti.
Ovdje će biti riječi samo o najbitnijim pitanjima o pretilosti – o njezinim uzrocima i značenju, o posljedicama i komplikacijama koje ju prate te o važnosti prevencije i liječenja u svrhu smanjenja pobolijevanja i smrtnosti koje se vezuju za nju. Također se daje sažeti prikaz suvremenih smjernica o liječenju uz konkretne upute o prehrani i tjelesnoj aktivnosti kao osnovnim načelima, s posebnim osvrtom na psihološku osnovu prema kojoj se osmišljavaju pristupi u nastojanjima za promjenom životnog stila i navika kao ključnih stavki u svim pokušajima.
U tekstu se pokušava naglasiti da je riječ o ozbiljnoj bolesti, ne samo o estetskom problemu, bolesti koja ne boli sve dok ne dođe do komplikacija; da nema pretilosti bez prekomjernog unosa hrane bez obzira na uzroke (od zraka se i vode ne deblja), da je liječenje često teško i neuspješno, ali ne i nemoguće; da nema čudotvornih dijeta niti preparata; da sve ovisi o nama, našem mentalnom profilu, našoj svijesti, volji, odluci, karakteru, intelektu (sve je u glavi), o izboru terapijskog pristupa, i da je unatoč svemu, uz korekciju životnog stila i navika, uz upornost i odgovarajuću potporu itekako moguće.
Definicija
Dok se ne tako davno o pretilosti govorilo kada je tjelesna masa bolesnika prelazila njegovu idealnu masu za 20 % ili više, danas je definiramo prema indeksu tjelesne mase (ITM) (vidjeti tablicu)
Indeks tjelesne mase (ITM)= tjelesna masa (kg) : tjelesna visina (m/2)
ITM daje uvid u stanje opće uhranjenosti: što je on veći, i pretilost je teža.Tako se o pretilosti prvoga stupnja govori kada je ITM od 30 do 35 kg/m2, drugoga stupnja kada je od 35 do 40 kg/m2 i trećega stupnja, koji označuje tešku pretilost, kada je preko 40 kg/m2. Uz određivanje ITM-a danas se redovito mjeri i opseg struka (OS) koji odražava trbušnu (visceralnu) pretilost. Vrijednosti OS-a iznad 102 cm za muškarce i 88 cm za žene upućuju na pretilost.
Raspodjela masnoga tkiva uvjetovana je genskom strukturom i spolom. Za žene je karakterističan kruškoliki oblik tijela (ginoidni), jer se veće naslage masnoga tkiva nakupljaju u predjelu bokova i zdjelice, a za muškarce jabukoliki oblik (androidni) s nakupljanjem masti u predjelu struka i gornjega dijela trbuha (25). Za potonji oblik veže se povećana sklonost prema aterosklerotskim promjenama na krvožilnom sustavu.
Uzroci
Uzroci su pretilosti višestruki i vjerojatno još uvijek nedovoljno razjašnjeni. Uz čimbenike okoliša koji mogu bitno utjecati na način prehrane (socijalno-ekonomske, kulturološke i druge), pa emocionalne i psihičke poremećaje kao posljedice kroničnog stresa kojemu smo danas tako često izloženi, nedvojbeno je dokazana nasljedna, genski uvjetovana sklonost.
Katkad se pretilost pojavljuje kao posljedica nekih drugih bolesti, najviše endokrinoloških, primjerice bolesti nadbubrežne žlijezde, štitnjače, inzulinske rezistencije, uzimanja nekih lijekova te oštećenja središnjega živčanog sustava i slično, što se ne smije previdjeti jer se većina tih stanja može uspješno liječiti.
Jedan od uzoka pretilosti mogla bi biti i rezistencija na leptin. To je hormon koji u najvećoj mjeri luči masno tkivo. Djelovanjem na jezgre u hipotalamusu (središnje moždane strukture) leptin utječe na održavanje energijske ravnoteže u organizmu. On smanjuje osjećaj gladi, a potiče one puteve koji izazivaju sitost, što dovodi do smanjenja unosa hrane i pojačane potrošnje energije (utjecajem na simpatički sustav i stvaranje tjelesne topline). Prosljeđujući informaciju hipotalamusu o količini energije pospremljene u masnome tkivu, leptin predstavlja dio povratne sprege koja kontrolira stabilnost ukupnih zaliha energije. U stanjima pothranjenosti i pri gladovanju njegova je razina smanjena. Uz leptin, pokazalo se da i neki hormoni probavnog sustava imaju svoju ulogu u regulaciji uzimanja hrane. Tako ghrelin, hormon koji se stvara u fundusu želudca, potiče lučenje hormona rasta, povećava apetit i unos hrane, dok nasuprot njemu, peptid sličan glukagonu (GLP-1) i kolecistokinin (CCK) smanjuju uzimanje hrane (24).
Bez obzira na osnovne uzroke, neposredni razlozi debljanja uvijek su u nerazmjeru između energijskog unosa i potrošnje – u prekomjernom konzumiranju hrane, osobito koncentriranih ugljikohidrata i tzv. brze hrane te nedovoljnoj tjelesnoj aktivnost (sjedilačkom načinu života). Višak nepotrošene energije uskladištava se u tijelu kao masno tkivo, najvećim dijelom potkožno, i u trbušnu šupljinu, ali i u drugim organima kao što su jetra i koštano-mišićni sustav. To odlaganje masti u obliku triglicerida u stanice masnoga tkiva – adipocite uzrokuje njihovu hipertrofiju, što je put prema inzulinskoj rezistenciji.
Što je u pozadini?
Kao i ostale kronične nezarazne bolesti i pretilost se razvija polagano i neprimjetno, bez ikakvih simptoma i znakova osim viška kilograma. No, s vremenom dolazi do promjena na svim organskim sustavima i bolesti koje ju gotovo redovito prate, pa se o njima govori kao o komplikacijama. U te komplikacije ubrajamo: inzulinsku rezistenciju i dijabetes tipa 2, arterijsku hipertenziju, poremećaje masti, kardiovaskularne i cerebrovaskularne bolesti, gastrointestinalne bolesti, degenerativne bolesti zglobova, ginekološke smetnje, maligne tumore, poremećaj disanja u snu i psihološke probleme (depresija).
Istraživanja su pokazala da su pretili izloženi višestrukom riziku nastanka šećerne bolesti tipa 2, hipertenzije i ostalih bolesti, što dovodi do nekoliko puta više stope pobolijevanja i smrtnosti ovih bolesnika nego što je to u osoba s normalnom tjelesnom masom. Trebalo je proći neko vrijeme kako bi se spoznalo da pretilost općega tipa na koju upućuje ITM nije toliko odgovorna za nastanak kroničnih komplikacija i loš tijek bolesti, kao što je to trbušna (centralna, visceralna) pretilost.
Danas znamo da potkožno masno tkivo u okviru opće pretilosti koju odražava povećani ITM, ima ulogu svojevrsnog zaštitnog metaboličkog spremnika. S druge strane, masno tkivo u trbušnoj šupljini na koje upućuje veći opseg struka (OS) djeluje kao velika endokrina žlijezda koja luči u krv cijeli niz tvari – masne kiseline, proupalne citokine, adiponektin, neke hormone, imunoglobuline i dr., s čijim se učincima povezuje razvoj kroničnih komplikacija. Zbog toga se smatra da je pretilost s povećanim OS-om dovoljan razlog za liječenje bolesnika i onda kada on ima uredan ITM.
Jedna od najvažnijih posljedica pretilosti jest inzulinska rezistencija o kojoj je već bilo riječi, odnosno slabiji odgovor stanica tkiva na inzulin, hormon koji kontrolira razinu šećera u krvi. Povišena razina glukoze, koja sama po sebi djeluje toksično, osobito na endotel stijenke krvnih žila, kao i povišena razina inzulina, zajedno s drugim nepovoljnim čimbenicima kao što su poremećene masnoće i upalni citokini iz visceralnoga masnog tkiva, ubrzavaju proces aterogeneze krvožilnog sustava.
Metabolički sindrom
Često se uz pretilost središnjeg (trbušnog) tipa nalazi više različitih poremećaja zajedno koji čine metabolički sindrom. To su inzulinska rezistencija kao ključni poremećaj, s dijabetesom ili bez njega, visoki krvni tlak, povišene masti i poremećaj koagulacije. Uz inzulinsku rezistenciju, o kojoj se govori u poglavlju o šećernoj bolesti tipa 2, za dijagnozu su dovoljna još dva poremećaja. Pokazalo se da ovaj sindrom, koji po učestalosti prati pretilost (zahvaća 20 – 30 % populacije srednje i 44 % starije dobi), nosi trostruko povećan rizik za srčani i moždani udar kod muškaraca i dvostruko povećan rizik kod žena u odnosu na zdravu populaciju.
Hrana – primarna potreba
Jesti da bismo živjeli ili živjeti da bismo jeli – to je samo zgodna pjesnička dvojba. U stvarnosti toga nema: bez hrane se ne može. Nakon najkraćeg općenitog prikaza problema pretilosti, a prije nego što se upustimo u labirint konkretnih preporuka za liječenje, samo kratko razmatranje o značenju prehrane.
Potreba za hranom pripada primarnim životnim potrebama. Organizmu je svakodnevno potrebna određena količina hrane da bi se održala opća energijska ravnoteža, u mladih normalan rast i razvoj, u odraslih stabilna tjelesna masa. Dugotrajno gladovanje neminovno vodi mršavljenju i zaostajanju u rastu, a višak hrane u pretilost. Brojni su čimbenici koji sudjeluju u regulaciji ovih procesa, odnosno u signaliziranju potrebe za hranom ‒ kad treba jesti, kad je dosta, i koji potiču na aktiviranje potrage za hranom. Oni se mogu grupirati u primarne i sekundarne.
Primarni su fiziološki čimbenici osjećaji gladi i sitosti koji su pod kontrolom centara u mozgu (hipotalamusu), razina šećera u krvi, razina inzulina i nekih drugih hormona (kortizola, katekolamina i dr.), signali iz probavnog sustava, nasljedni čimbenici, dostupnost ili nedostatak hrane i drugo.
* OGTT: oralni test tolerancije glukoze; AST: aspartat-aminotransferaza, ALT: alanin-aminotransferaza,
GGT: gama-glutamil transpeptidaza, TSH: tireostimulirajući hormon.
Sekundarni čimbenici jesu socijalni i psihološki. Socijalni su: običaji i navike koje pojedinac usvaja u obitelji i u svom kulturološkom i civilizacijskom miljeu. Psihološki su čimbenici naučena sklonost ili odbojnostprema određenoj hrani, prihvaćeni oblici ponašanja u vezi s hranjenjem, podsvjestan strah od gladi i simboličko zadovoljavanje nekih drugih potreba, npr. za prijateljstvom, za ljubavlju, za prihvaćanjem, za ublažavanje memocionalnih stresova u areni života, sve kroz želudac i hranu.
Psiholozi smatraju da je afektivni odnos koji se uspostavlja između majke i djeteta tijekom prvih šest tjedana za vrijeme dojenja od presudne važnosti za djetetov kasniji zdrav emocionalan odnos, ne samo prema hranjenju nego i prema mnogočemu drugom što će ga u životu pratiti. Ako to razdoblje nije proteklo na odgovarajući način, kasnije bi mu se u životu mogao razviti neki od poremećaja prehrane poput pretilosti ili anoreksije.
Nakon šest tjedana života počinje proces učenja: najranije uvjetovanjem – povezivanjem nekoga nevažnog podražaja s onim koji prirodno potiče na uzimanje hrane, a kasnije slijedi učenje u obitelji, u životnom okruženju – od najbližih osoba i uzora, iz medija i slično. U sredini u kojoj se njeguje kult uživanja u kaloričnoj hrani i dijete će ubrzo prihvatiti takvu prehranu kao odgovarajuću i najčešće će uskoro samo postati pretilo. Izgleda da je upravo ovaj proces učenja i usvajanja navika i sklonosti prema gastronomskoj sferi ključan u razvoju pretilosti, slično kao i kod drugih ovisnosti.
Svi ovi čimbenici, pojedinačno ili više njih zajedno, mogu imati manju ili veću ulogu u nastanku pretilosti, ali bez obzira na sve njih, pretilost je prije svega određena pozitivnom energetskom bilancom između unosa i potrošnje. Povećan energetski unos s jedne strane i manja potrošnja zbog nedovoljne tjelesne aktivnosti s druge rezultirat će uskladištenjem energije u obliku masnoga tkiva, odnosno pretilošću (22).
Liječenje
Primarni cilj liječenja pretilosti jest smanjenje tjelesne mase, a sekundarni prevencija kroničnih komplikacija koje nastaju kao njene posljedice.
Prema smjernicama struke to liječenje, odnosno mršavljenje mora biti postupno, tijekom duljeg razdoblja. Metode i ciljevi prilagođuju se individualno svakom bolesniku nakon pažljive analize njegova zdravstvenog stanja i čimbenika rizika koji su doveli do bolesti. U prvoj fazi, tijekom prvih šest mjeseci, planira se mršavljenje brzinom od 2 do 4 kg mjesečno (oko 10 % tjelesne mase), dok se u drugoj fazi nastoji zadržati postignuto smanjenje. Cilj je dugotrajna stabilnost postignute niže tjelesne težine.
U smjernicama se ističe važnost timskog rada u kojemu sudjeluju obiteljski liječnik, endokrinolog (internist ili pedijatar), medicinska sestra, psiholog i/ili psihijatar, nutricionist, kineziolog, fizijatar i fizioterapeut, kirug i ostale specijalnosti po potrebi. Liječenje uključuje: promjenu životnog stila i pogrešnih navika, uravnoteženu prehranu s umjerenim smanjenjem unosa energije, pojačanu tjelesnu aktivnost, farmakoterapiju, psihoterapiju i kiruršku terapiju.
Niskokalorijska prehrana i tjelesna aktivnost
Mršavljenje i održavanje tako smanjene tjelesne mase postiže se kombinacijom:
- promjena životnog stila i navika
- smanjenja dnevnog energetskog unosa (za 300 – 500 kcal od izračunatih dnevnih potreba)
- redovite tjelesne aktivnosti, najmanje pola sata, po mogućnosti 1 do 1.5 h (brzi hod, vožnja bicikla, plivanje i sl.)
- redovite tjedne kontrole tjelesne mase i tjelovježbe.
Sa svim ovim mjerama treba nastaviti trajno, cijeloga života, neovisno o dodatnoj terapiji.
Farmakoterapija
U bolesnika u kojih primjena osnovnih načela liječenja nije bila uspješna (ako nije postignuto smanjenje t.m. za 5 % nakon 3 mj. ili 10 % nakon 6 mj.), indicirana je farmakoterapija. Kriteriji za uključivanje lijekova su: odrasli bolesnici s ITM-om većim od 30 kg/m2 i prekomjerna t.m. s ITM-om većim od 27 kg/m2, uz prisutnost neke druge bolesti.
U posljednje vrijeme aktualna su dva lijeka, od kojih je jedan sibutramin (kojemu se pripisuje smanjenje apetita učinkom na hipotalamičke centre u mozgu), nedavno povučen zbog nepoželjnih učinaka na kardiovaskularni sustav. Drugi je olristat (Xenical), čije se djelovanje sastoji u kočenju enzimske razgradnje masti u crijevima i njihove resopcije u krv. Konačni je učinak gubitak unesenih masnoća preko crijeva, manja iskorištenost, spriječeno povećanje masnih rezervi u tijelu i smanjenje mase.
Prema smjernicama, u bolesnika s ITM-om većim od 35 kg/m2, u slabije pokretnih (nakon moždanog udara i sl.) te onih u kojih su raniji pokušaji liječenja bili neuspješni ili im se težina vratila, trebalo bi odmah započeti s uzimanjem lijekova. Uz terapiju potrebne su kontrole svakih 12 tj. i, ako nema uspjeha (smanjena t.m. bar 5 % za 12 tj.), terapija se prekida (21, 25).
Kirurško liječenje
Ako ni uz primjenu svih navedenih mjera dulje razdoblje nema uspjeha (ITM veći od 35 kg/m2) , odnosno u slučajevima ekstremne pretilosti (ITM veći od 40 kg/m2), osobito uz prisutnost neke druge bolesti koja ugrožava bolesnika, razmatra se mogućnost kirurškog liječenja. Prije kirurškog liječenja često se pokušava endoskopsko stavljanje balona u želudac. Od kirurških operacija najčešće se izvode podvezivanje želudca ili resekcija, premosnica tankog crijeva i gastroplastika. Operacije nisu bez rizika, što ovisi o kirurgovu iskustvu, ali i odgovornosti bolesnika, jer operacija ne isključuje obvezu daljnjega pridržavanja striktnih uputa o prehrani. Kirurško uklanjanje masnog tkiva radi se samo bolesnicima s ITM-om većim od 40 kg/m2 kod kojih su zatajile sve ostale mjere. Liposukcija se ne smatra kirurškom metodom izbora jer ne rješava problem pretilosti. Radi se uglavnom na zahtjev pacijenata iz estetskih razloga.
Izgledi na uspjeh
Kao što je to i kod ostalih kroničnih nezaraznih bolesti, tako je i kod pretilosti: najveći broj bolesnih uopće se ne liječi sve dok se ne pojave komplikacije ili neka od popratnih bolesti. A i oni koji se liječe često to ne čine onako kako se to od njih očekuje ili pak odustaju na pola puta okrećući se alternativi i čudotvornim dijetama. Među najčešće uzroke neuspjeha ubrajaju se psihički (depresija), socijalni, navike, životni stil, prevelike promjene u životu, dostupnost velikog izbora ukusne visokokalorčne hrane. Vjerojatno je i činjenica da bolest dugo ne boli jedan od razloga. Uvijek je potrebno identificirati uzroke neuspjeha i pokušati prilagoditi terapijski pristup kako bismo ostvarili planirane ciljeve.
Prevencija
Na temelju svega navedenog, osobito zbog epidemijskog porasta broja pretilih u svim dobnim skupinama i ozbiljnih posljedica za zdravlje, kao i ekonomskih reperkusija na društvenu zajednicu, jasno je da se problem ne može rješavati samo liječenjem bolesnika, nego prevencijom. U tom smislu osmišljavanje dobro strukturiranih preventivnih programa jedna je od obveza javnoga zdravstva s ciljem podizanja svijesti u populaciji da je pretilost bolest koju je moguće prevenirati pravilnom prehranom i odgovarajućom tjelesnom aktivnošću. S prevencijom bi trebalo započeti već u djetinjstvu jer se u tom životnom razdoblju usvajaju zdrave navike koje uključuju uravnoteženu prehranu i redovitu tjelesnu aktivnost. To bi bila primarna prevencija. Sekundarna se prevencija usmjerava na pojedince i skupine u populaciji s povećanim rizikom za razvoj pretilosti, dok se tercijarna odnosi na individualno praćenja bolesnika s pretilošću.
Znanje – preduvjet uspjeha
Ako bismo nakon ovoga općeg uvida u smjernice o dijagnostici i liječenju pretilosti izvukli ono najvažnije što treba zapamptiti od samoga početka, to bi bilo sljedeće:
- Riječ je o ozbiljnoj bolest koja je važan čimbenik rizika za nastanak šećerne i aterosklerotske bolesti i višestruko povećava pobolijevanje i smrtnost od bolesti srca i krvnih žila (srčanog infarkta i moždane kapi).
- Liječenje nije lako, ali je moguće, bez obzira na stupanj i oblik bolesti.
- Osnova liječenja jest smanjiti unos hrane (za 300 – 500 kcal /dan) i povećati tjelesnu aktivnost
- Naučiti kako izračunati dnevnu energijsku potrebu i potrošnju (vidjeti u tekstu o dijabetesu, str....)
- Preduvjeti za uspješno liječenje su svijest (znanje) o naravi bolesti i njezinu značenju, motivacija, čvrsta odluka, strpljivost, promjena životnog stila i navika, dobar izbor liječnika i potpora najbližih.
- Različite specifične dijete koje nam se često nude, sa stajališta konvencionalne medicine, unatoč svojoj atraktivnosti, dugoročno su neučinkovite.
- Također nema dokaza o dugoročnoj učinkovitosti dodataka prehrani, akupunkture i hipnoze.
Dijeta za mršavljenje
Dijeta za mršavljenje ili redukcijska dijeta nije ništa drugo nego normalna, dobro uravnotežena, niskokalorijska dijeta koja, u skladu s postavkama suvremene medicinske prakse zasnovane na znanstvenim dokazima, počiva na dobro poznatim načelima zdrave prehrane.
Kao što je već navedeno, kod se ove dijete izračunati dnevni energijski unos umanjuje za 500 kcal. Od istih postavki polaze još jednostavnije preporuke pod nazivom Odaberi moj tanjur (Choose my plate). O svemu ovome, kao i o planiranju svakodnevnog jelovnika, detaljno smo raspravljali u odgovarajućim poglavljima o dijabetesu.
I ovdje ćemo ponoviti da različite specifične dijete koje nam se nude sa svih strana (spomenimo tek Atkinsa, zonu, Souvignaca, UN, mjesečevu dijetu, krvne grupe itd.) nemaju znanstvenu podlogu i da se za većinu njih mogu naći ozbiljni prigovori. Neke od njih, pogotovo one najradikalnije, mogu dovesti do neželjenih učinaka i komplikacija.
Tjelesna aktivnost
Kao što već dobro znamo, uz smanjeni unos hrane, za uspješno liječenje, odnosno mršavljenje, potrebna je i redovita tjelesna aktivnost, o čemu smo detaljno raspravili u poglavlju o dijabetesu. Svaka je tjelesna aktivnost povezana s određenim energijskim utroškom. Što je ona veća, i utrošak je veći. Uz smanjeni unos hrane i povećanu tjelesnu aktivnost te uskladištene masti u tijelu doći će na red kao energijski izvor. Počet će se topiti i polako nestajati.
Podsjetimo na jednostavnu računicu: smanjimo li dnevni unos hrane samo za 200 – 300 kcal (što doista nije mnogo – jedna žlica ulja i jedna kifla), za godinu dana bit ćemo lakši za desetak kilograma. Isto bi se trebalo dogoditi i uz jednak dnevni energijski utrošak tijekom tjelesne aktivnosti, npr. pospremanje stana, hodanje 5 km/sat, vožnju biciklom itd. Uz to ne treba zaboraviti ni sinergijski učinak dijete i tjelovježbe. Osim energijskog utroška tjelesna aktivnost ima i niz drugih povoljnih učinaka: poboljšava metabolizam glukoze u mišićima i jetri, smanjuje otpornost na inzulin, ubrzava bazalni metabolizam i dr.
Kad smo već dobro utvrdili da je debljina rezultat prekomjernog unosa hrane i premale energijske potrošnje zbog tjelesne neaktivnosti, što je u najvećoj mjeri posljedica stečenih navika odnosno naučenog ponašanja, preostaje nam osmisliti plan koji bi te procese vodio u suprotnom smjeru – smanjenju kalorijskog unosa i povećanju potrošnje.
Treba biti načistu s time da računanje s brzim rezultatima nije realno i da prije vodi razočaranju nego uspjehu. Debljina ne nastaje preko noći, pa tako ne može ni nestati. Potrebno je i strpljenja i vremena da se oslobodimonaučenih navika koje su dovele do viška kilograma i da naučimo nove koje ćenas od njih osloboditi.
Riječ je, dakle, o potiskivanju starih, loših životnih navika i učenju i usvajanju novih, zdravih. To nije uvijek lako, osobito u početku, ali se na kraju ipak isplati jer od zdravlja nema veće vrijednosti. U ovom procesu učenja dopušteno je služiti se i malim trikovima kojima pokušavamo doskočiti stečenim navikama.
Slijedi niz savjeta i preporuka preuzetih iz različitih savjetnika o prehrani (Solger, Abbott, Pliva i dr.) koje bi nam mogle koristiti u nastojanjima da se oslobodimo loših navika i da se vratimo onima koje smo zaboravili, odnosno da usvojimo nove za koje se drži da su ispravne. Iako nije lako, smatra se da svatko uz dovoljno upornosti i strpljenja može time ovladati.
Sjetimo se, navike počinju kao niti paučine koje se u početku lako uklanjaju, da bi poslije postale poput lanaca koji nas sputavaju. Ipak, ako smo svjesni problema, ako to želimo, ako smo čvrsto odlučili, malo-pomalo, jedan po jedan, onako kako su i došli, uklonit ćemo te naše lance. I upute koje slijede, ako ih se budemo uporno pridržavali, s vremenom će postati dijelom naših novih navika. Evo tih savjeta i preporuka:
- Isključiti namirnice velike kalorijske vrijednosti – masnoće i sl., a umjesto njih birati niskoenergetske – voće i povrće, koje imaju visok postotak biljnih vlakana (integralne namirnice), koje uz mali kalorijski unos daju osjećaj sitosti.
- Ne ići gladan u nabavu namirnica jer bi nas glad mogla navesti da kupimo i više nego što nam je potrebno (glad ima velike oči).
- Pri kupnji namirnica držati se striktno unaprijed napisanog popisa, kako ne bismo došli u iskušenje da kupimo nešto čemu ne možemo odoljeti – lijep komad pancete, omiljenu čokoladu, grickalice i sl.
- Nastojati da u kući uvijek imamo na dohvatu komadić zdrave hrane, da ne bismo imali izgovor za nešto kaloričnije, osobito kad smo u žurbi.
- Unaprijed pripremljenu hranu dobro bi bilo podijeliti u pojedinačne porcije, da ne bismo došli u napast i pojeli više nego što nam treba i što smo planirali.
- Pri pripremi hrane nastojati koristiti se posuđem u kojemu su potrebne inimalne količine masti, a za termičku obradu odabrati kuhanje u vodi ili na pari.
- Naučiti polako jesti, jer oko 20 minuta je potrebno da signal sitosti stigne od želudca do mozga. Bilo bi dobro usvojiti naviku da između dvaju zalogaja odložimo pribor za jelo na stol i da ne uzimamo žlicu i vilicu prije nego što progutamo zalogaj hrane.
- Možda najjednostavniji savjet: pazite na veličinu porcija jer ćete tako smanjiti i kalorijski unos. Neka veličina porcije kuhane riže, tjestenine,krumpira ili žitarice ne bude veća od 2 do 3 žlice. Neka odrezakmesa ili ribe ne premašuje veličinu dlana (bez prstiju) ili špila karata, a porcija sira neka bude manja od kutije šibica.
- Rabiti manje i pliće tanjure, jer se smanjeni obroci na njima neće isticati kao na velikim, što će smanjiti želju za dodavanjem hrane. Nije loše pokušati ni s manjim žlicama.
- Ne treba se prisiljavati pojesti baš sve s tanjura; ako osjećamo sitost, treba prestati jesti. Naši mudri stari znali su reći: “Prestani kad ti je najslađe”.
- Nakon što smo pojeli ono što je bilo na tanjuru, najbolje je odmah ustati od stola kako ne bismo došli u iskušenje tražiti dodatak.
- Nastojati ne jesti iz originalnog pakiranja nego iz tanjura, jer bismo mogli reda radi ići do kraja, iako je možda ta količina hrane dostatna i za dva ili više obroka.
- Hranu posluživati izravno na tanjur jer će to smanjiti prilike za dopunjavanje obroka.
- Jedna od najčešćih pogrešaka jest preskakanje obroka, osobito doručka. Posljedica je pojačana (vučja) glad i nekontrolirani unos hrane u sljedećem obroku, u mnogo većoj količini nego što nam je potrebno.
- Dobro je katkad izabrati hranu koja zahtijeva više vremena za jelo;npr. cijela jabuka ili naranča zabavit će nas dulje nego čaša soka.
Korisno je znati!
Često u svakodnevnom životu čujemo ili pročitamo kojekakve savjete koji nas katkad zbunjuju i dovode u nedoumicu. Slijedi niz takvih primjera s popratnim komentarima, koje nije loše pogledati jer mogu biti poučni.
- Uvriježeno je mišljenje da uzimanje hrane između obroka deblja. Moguće je, ali ne mora biti točno. Uzimanje hrane između glavnih obroka nije loše, jer međuobrok može spriječiti pojavu pretjerane gladi zbog koje obično dolazi do pretjerivanja u jelu u sljedećem obroku. No, potrebno je paziti na ukupnu dnevnu količinu i vrstu hrane koja se konzumira između obroka.
- Treba li se strogo pridržavati određenog broja kalorija? Rijetko jekad dobro robovati krutim regulama. Gubitak tjelesne mase može se ostvariti ako je unos kalorija u određenom vremenskom rasponu manji od ukupnih energetskih potreba. No, bolje je spriječiti prejedanje sitnom prijevarom s vremena na vrijeme nego pretjerati s količinom zbog gladi
- Konzumacija određenih vrsta hrane može pomoći pri sagorijevanju kalorija? Nerijetko se u praksi vidi zagovaranje dijete na ovoj pretpostavci, što nema svoga uporišta. Premda je za probavu hrane potrebna određena količina energije, što u svakom slučaju troši određen broj kalorija, procesom probave nijedna namirnica ne može utrošiti toliko kalorija da bi se to odrazilo na promjenu tjelesne mase.
- Konzumacija hrane u večernjim satima može prouzročiti veći porast tjelesne mase nego konzumacija iste hrane tijekom dana? Još jedna zabluda. Važna je ukupna količina i vrsta hrane koja se jede, ne vrijeme kada se jede. No, nerijetko nam hrana služi za ublažavanje stresa ili dosade, što uglavnom prakticiramo u slobodno vrijeme, najčešće tijekom večeri. Količina hrane koja se tada unosi razmjerna je veličini emocionalne praznine i količini dosade, a izbor su najčešće namirnice s visokim sadržajem kalorija što rezultira povećanim ukupnim unosom kalorija.
- Namirnice sa smanjenim udjelom masti i bez masti mogu pomoći u redukciji tjelesne mase. Nije posve netočno. Namirnice koje prirodno sadržavaju malo masti, poput voća i povrća, mogu pomoći pri gubitku suvišnih kilograma jer u većem volumenu hrane sadržavaju manje kalorija nego hrana koja je bogata mastima. Oprez s namirnicama s istaknutim smanjenim udjelom masti. Važno je obratiti pozornost na sadržaj ugljikohidrata i proteina koji također mogu pridonijeti nakupljanju suvišnih kalorija.
- Uporaba umjetnih sladila može pomoći pri redukciji tjelesne mase? Zabluda. Uporaba umjetnih sladila stvar je osobnog izbora, međutim može navesti na misao da je moguće pojesti više hrane nego što bi bilo dopušteno da ista hrana sadržava šećer. To je pogrešno i ne pridonosi stvaranju poželjnih prehrambenih navika.
- Fast food je uvijek loš izbor i na dijeti ne bi trebalo jesti takvu hranu? Pojedine namirnice moguće je uklopiti u način prehrane koji za cilj ima smanjenje tjelesne mase. Važno je izbjegavati velike porcije, uz takve namirnice piti vodu ili mlijeko s niskim udjelom masti, umjesto gaziranih pića koja sadržavaju mnogo dodanog šećera. Preporučuje se prednost dati salatama i namirnicama pripremljenima na roštilju. Pržene namirnice treba odabirati u rijetkim prilikama, u najmanjoj porciji, bez dodatka priloga koji će povećati sadržaj (npr. majoneza, masni sir i dr.).
- Orašasto voće (orasi, lješnjaci, bademi i sl.) debljaju? Točno, ako se konzumiraju u većoj količini. U maloj količini orašasto voće dio je uravnotežene prehrane koja za cilj ima smanjenje tjelesne mase. Orašasto voće, za razliku od ostalog voća, ima visok sadržaj masti i kalorija. No, masti koje sadržavaju pripadaju skupini dobrih masti. Zbog njihove energijske vrijednosti treba paziti na veličinu porcije.
- Konzumacija crvenog mesa nije poželjna i otežava gubitak tjelesne mase? Preporučuje se konzumacija krtih (nemasnih) dijelova crvenog mesa, a obvezno je ukloniti sve vidljive masne dijelove i paziti na veličinu porcija.
- Mliječni proizvodi debljaju i nisu zdravi? Mliječni proizvodi sa smanjenim sadržajem mliječne masti imaju jednak sadržaj proteina i kalcija kao i isti proizvodi s većim udjelom masti. Preporučuje se konzumacija mliječnih proizvoda sa smanjenim udjelom masti zbog manjega sadržaja kalorija. Trenutačna istraživanja upućuju i na vrlo povoljan utjecaj mliječnih proizvoda s reduciranim sadržajem mastipri mršavljenju.
- Škrobne namirnice debljaju i trebalo bi ih ograničiti pri mršavljenju? Mnoge namirnice koje su bogate škrobom, poput kruha, riže, tjestenine, žitarica, mahunarki, nekih vrsta voća i povrća, u isto vrijeme imaju nizak sadržaj masti i energije. Postaju bogate kalorijama i mastima ako se konzumiraju u velikim količinama i uz dodatak masnoće.
- Određene vrste hrane poput grejpa, celera ili juhe od kupusa mogu sagorjeti masnoće? Nijedna vrsta hrane ne može sagorjeti masnoće.
- Neke namirnice koje sadržavaju kofein mogu ubrzati metabolizam tijekom kratkog vremena, ali ne mogu prouzročiti gubitak tjelesne mase. Najbolji način da se smanji tjelesna masa jest da se reducira ukupan unos kalorija i pojača tjelesna aktivnost.
- Energijska vrijednost hrane izražava se u međunarodnim jedinicama kilodžulima (kJ) na 1 gram namirnice, iako se još uvijek više rabe tradicionalne jedinice, kilokalorije (kcal). Želimo li izraziti vrijednost namirnice u kJ, vrijednost u kcal množimo s 4,22. Obrnuto, ako je želimo izraziti u kcal, vrijednost u kJ dijelimo s 4,22.
Program mršavljenja u 5 koraka
Liječenje treba započeti što prije, najbolje odmah u trenutku dijagnoze, upoznavanjem (edukacijom) bolesnika s rizicima koje bolest nosi u daljnjem životu i poticanjem na promjene životnog stila i navika. Ovo liječenje uključuje svakako i liječenje popratnih bolesti – visokog krvnog tlaka, dijabetesa, inzulinske rezistencije, povišenih masnoća i dr. Liječenje zahtijeva strpljivost i upornost, i pacijenta i liječnika.
Iako bi bilo logično očekivati da će smanjenje unosa hrane uz povećanu tjelesnu aktivnost matematički sigurno voditi postupnom smanjenju nagomilanih rezervi, činjenica je da su rezultati često skromni. A zašto je to tako – niz je razloga koje smo već spominjali, od psiholoških do socioekonomskih, kulturoloških i dr. Možda stoga što navedeni uvjeti i nisu tako lagani niti jednostavni kakvim se čine, možda zbog kompleksnosti problema, posebno psihološkog aspekta bez čijega će razumijevanja i adekvatnog odgovora na nj postotak pretilih u ukupnoj populaciji biti sve veći. Kad se nađe pravi odgovor – i problem će, vjerojatno, biti riješen.
Najveći broj “čudotvornih” dijeta propisuje brojne restrikcije i ograničenja. Taj pristup dovodi u početku do smanjenja tjelesne mase, ali uglavnom na račun gubitka tjelesne tekućine. Tako drastične dijete redovito dovode do emocionalnih kriza i brzog odustajanja, a kad se prekinu, tjelesna se masa brzo vraća na raniju ili se još više povećava. Za to su sa stajališta struke uravnotežena niskokalorična prehrana i kontrolirana tjelesna aktivnost jedina sigurna opcija.
Bitno je u početku, tijekom prvih pet-šest mjeseci programa, smanjiti kalorijski unos za 300 – 500 kalorija dnevno, što bi vodilo postupnom smanjenju tjelesne mase (od 200 – 300 grama tjedno). Redovita je tjelovježba važna od početka, a osobito u kasnijem razdoblju radi održavanja postignutog rezultata, što je veći izazov nego gubitak mase u početku. Mišićne stanice troše više energije od stanica masnoga tkiva. Uz veću aktivnost mišićnih stanica ubrzava se metabolizam i povećava utrošak energije, što doprinosi mršavljenju.
PRVI KORAK: prihvatiti realnost
Ponajprije, ako uopće pomišljamo da bismo trebali nešto poduzeti sa svojim viškom kilograma, moramo prihvatiti činjenicu i osvijestiti da je to bolest. Bolest koja ne ubija odmah, nego s odgodom, kraćom ili dužom. Često je to uz prethodnu patnju zbog drugih bolesti poput dijabetesa, bolesti krvnih žila s komplikacijama, npr. moždanog udara i srčanog infarkta, te bolesti zglobova i vena i dr., koje imaju bitno veći rizik pojave negoli u populacije s normalnom tjelesnom masom.
Ovo nije slučajno navedeno na prvome mjestu. Naime, mnoge pretile osobe ne žele priznati sebi da su bolesne. One dugo nemaju tegoba, osjećaju se dobro, ne žele priznati da im je debljina problem; svojim drugim kvalitetama – inteligencijom, duhovitošću, šarmom, uspješnošću u poslu i životu, pa i novcem, kompenziraju pretilost kao svoju slabu točku, i tako sve do pojave prvih ozbiljnijih komplikacija. Uglavnom tek tada postaju svjesni ozbiljnosti svoga stanja i spremni na liječenje, ali nažalost, propušteno je vrijeme često nenadoknadivo.
DRUGI KORAK: priznati vlastite zasluge
Druga bitna stvar koju moramo razumjeti i prihvatiti jest činjenica da je pretilost posljedica dugotrajnoga prekomjernog unosa hrane i nedovoljne tjelesne aktivnosti i da je jedino moguće i logično rješenje obrnuti proces: smanjiti unos i povećati potrošnju energije, što znači i one uskladištene u organizmu u obliku masnoga tkiva. Nekima je to teško priznati i uvrijedit će se ako im se ne povjeruje kad kažu da jedu vrlo malo, ali bez tog prihvaćanja neće biti pomaka naprijed.
TREĆI KORAK: donijeti odluku
Nakon što smo prve dvije stavke procesuirali i stavili na svoje mjesto, potrebno je donijeti čvrstu odluku o liječenju. Čini se jednostavnim, ali ipak nije. Jer, ljudi smo, slabi smo, nije lako protiv navika; uvijek se pojavi neki razlog ili sumnja (zašto bih se mučio, čemu odricanje, možda i nije potrebno, ima li smisla... itd.), zbog čega odluku odgađamo. A to je odgađanje opet tako lako i ugodno da može ići do unedogled. Nažalost, sve do prvih ozbiljnijih teškoća. I zato, bez čvrste volje i odluke nema dalje.
ČETVRTI KORAK: potražiti liječnika
Tek nakon toga, nakon odluke o spremnosti za liječenje, može uslijediti lakši dio posla – izbor liječnika odnosno osiguranje kvalitetne profesionalne potpore (endokrinologa, nutricionista, psihologa, kineziologa i dr.) čije upute treba slijediti. Pojednostavnjeno, zadatak ovoga tima bio bi identificirati čimbenike koji su odgovorni za nastanak bolesti (genetske, biološke, socijalne, kulturološke, psihološke i dr.) i pronaći načine za uklanjanje njihova utjecaja, a potom ponuditi konkretne smjernice za radikalnu promjenu životnog stila i stečenih navika. Dok na neke od ovih čimbenika, poput nasljednih, genetskih i nekih čimbenika okoliša nije moguće utjecati, na druge, primjerice, psihološke samo donekle, većina drugih, koji se stječu učenjem, može se ukloniti ili bar ublažiti mijenjanjem navika, odnosno učenjem i usvajanjem novih, zdravih životnih navika u pogledu prehrane i tjelesne aktivnosti.
PETI KORAK: izrada konkretnog plana mršavljenja
Posao je stručnjaka izraditi plan koji će odgovoriti na temeljne zahtjeve:
- kako smanjiti energetski unos (količinu hrane)
- kako povećati energetsku potrošnju.
Kako sve to realizirati u praksi? Već smo se složili: od “čudotvornih” pripravaka, kao i egzotičnih ili drastičnih dijeta – ništa. Učinkovita je jedino postupna promjena navika s ciljem da se manje jede, a više troši. A do toga bi se išlo postupnim i upornim oslobađanjem (odvikavanjem) od starih i učenjem novih, zdravih navika, što se provodi u malim skupinama, ali i individualno. (Vidjeti: Kako do poželjne tjelesne mase?) O izradi konkretnog plana prehrane i tjelesne aktivnesti vidjeti u poglavlju o dijabetesu gdje je to detaljno obrađeno.
Nakon što smo na temelju podataka o svojoj tjelesnoj masi i planiranoj dnevnoj energetskoj potrošnji, te željenoj dinamici mršavljenja izračunali (i izabrali svoju dijetu), npr. od 1200 kcal dnevno, poslužit ćemo se popisom namirnica i hrabro krenuti naprijed. Dobro će nam doći i vjerojatno će biti motivirajuće podsjećanje na sljedeće računice, kao i tablica koja pokazuje kalorijski učinak pri različitim aktivnostima (tablica).
- Ako smanjimo dnevni unos hrane za samo 300 kcal (što doista nije mnogo), mjesečno bi to iznosilo oko 9000 kcal, što odgovara energetskoj vrijednosti 1 kg masnoga tkiva. Ako bi to tako išlo cijelu godinu, riješili bismo se 12 kg viška bez ikakva rizika.
- Ako bismo uz to i tjelesnu dnevnu aktivnost pojačali do jednakog energetskog gubitka (što također nije pretjerano), bilo bi to dodatno mjesečno smanjenje tjelesne masti za 1 kg, a godišnje za 12 kg, što bar teoretski nije pretjeran zahtjev.
- Podsjetimo i na to da redukcija tjelesne mase za 5 – 10 kg ima povoljan učinak na rizike krvožilne ugroženosti i na čimbenike zgrušavanja krvi, kao i na to da dnevni program tjelesne aktivnosti već nakon 6 tjedana dovodi do znatnog smanjenja čimbenika rizika. Potrebno je najmanje pola sata odnosno optimalno 45 minuta kontinuirane tjelesne aktivnosti prilagođene dobi i zdravstvenom stanju pojedinca.
- Brzo hodanje, biciklizam i trčanje, aerobne su aktivnosti koje se preporučuju. Uza sve to potrebno je uzimati najmanje 1,5 – 2 litre tekućine i ne treba pretjerivati s kavom i čajem (najviše do 2 šalice dnevno).
Evaluacija
Tijekom realizacije plana i programa mršavljenja potrebno je redovito provoditi evaluaciju učinkovitosti, nastojati uočiti propuste i pogreške i
ispravljati ih, te ne odustajati od stalnog učenja i usvajanja novih, zdravih pravila ponašanja, osobito za stolom. U tom je smislu s vremena na vrijeme dobro samopropitivanje kao i provjeravanje ispravnosti terapijskog plana i njegova razumijevanja.
- Koliko puta dnevno jedem?
- Što su sastojci mojih obroka?
- Koliko kalorija sadržavaju?
- Koliko puta jedem nakon 14 sati?
- Koliko tekućine pijem dnevno?
- Kakva je moja dnevna tjelesna aktivnost?
Povišene masnoće u krvi
Općenito o lipidima
Masno tkivo u našem tijelu služi kao energijska pričuva za slučaj gladovanja. Vrlo mali dio masti (lipida) koji je stalno prisutan u krvi služi kao izvor energije u različitim metaboličkim procesima. Energijski višak (višak kalorija iz konzumirane hrane), koji se ne potroši za fizički rad i osnovne metaboličke potrebe, nizom složenih procesa pretvara se u trigliceride i odlaže u masnom tkivu. Oko 90 – 99 % ovoga tkiva, odnosno sadržaja masnih stanica (adipocita) čine trigliceridi, a ostatak se odnosi na manje količine fosfolipida, slobodnih masnih kiselina i kolesterola, te na vodu čiji sadržaj varira od 5 do 30 % i bjelančevine kojih ima 2 – 3 %.
Za razliku od triglicerida kao energijskog supstrata, kolesterol je nezamjenjiv u važnim procesima izgradnje staničnih membrana, steroidnih hormona, žučnih kiselina, vitamina D i niza drugih bitnih tvari. Zbog svoje važnosti dostupnost lipida osigurava se ne samo unosom u hrani, nego i vlastitom produkcijom u jetri. Jetra sintetizira oko 80 % sveukupnih lipida, dok se na one iz hrane odnosi tek oko 20 %. Lipidi su, dakle, normalni sastojci krvi čija razina ovisi o metaboličkim procesima sinteze i razgradnje, odnosno o ulasku u krvotok i uklanjanju iz njega, što je sve skupa rezultat interakcije nasljednih i čimbenika okoliša (genske strukture, načina prehrane, tjelovježbe, životnih navika i sl.).
Dva su metabolička puta masti: egzogeni (vanjski, dijetni) i egzogeni (unutarnji); jedan bez drugoga ne mogu. U prvom se putu masti unesene hranom razgrađuju u probavnom traktu do svojih osnovnih sastojnica (monoglicerida, slobodnog kolesterola i slobodnih masnih kiselina), nakon čega svi oni bivaju apsorbirani (upijeni) preko crijevne sluznice u krvotok. Putem krvi dospijevaju u jetru koja iz njih ponovno sintetizira složene masti – kolesterol i trigliceride (endogeni put) i otpušta ih nazad u krvotok. Kako su lipidi netopljivi u vodi, njihovo se prenošenje strujom krvi ostvaruje u vezi s proteinima s kojima čine kuglaste, u vodi topljive čestice zvane lipoproteini, u kojima dopiru svugdje gdje je to potrebno. Na površini ovih čestica su bjelančevine apoproteini preko kojih enzimi obrađuju lipide.
* Postoji nekoliko tipova apoproteina: Apo A-I, Apo A-II, Apo B-100, Apo C-II,Apo E, Apo (a).
Vrste poremećaja
Kao što iz navedenog proizlazi, lipidi su normalni i korisni sastojci krvi sve dok ih nema previše. U tom slučaju postaju čimbenik rizika za nastanak aterosklerotske bolesti srca i krvnih žila. O tome na koji način oni uzrokuju takve promjene bit će riječi malo kasnije, a prije toga pogledajmo o kakvim se sve oblicima poremećaja radi. Postoji nekoliko podjela:
a) s obzirom na vrstu lipida:
- čista ili izolirana hiperkolesterolemija – povećan samo kolesterol
- čista ili izolirana hipertrigliceridemija – povećani samo trigliceridi
- miješana ili kombinirana hiperlipidemija – povećani i kolesterol i trigliceridi
b) s obzirom na nastanak poremećaja:
- primarne hiperlipidemije
- sekundarne hiperlipidemije
c) prema gustoći čestica lipoproteina.
Primarni su poremećaji posljedica genskog defekta koji dovodi do prekomjernog stvaranja ili poremećenog uklanjanja LDL kolesterola i triglicerida, odnosno do smanjenog stvaranja ili ubrzanog uklanjanja HDL kolesterola. Primarni se poremećaji najčešće vide u dječjoj dobi i rijetko su odgovorni za hiperlipidemiju odraslih. Sekundarni se poremećaji odnose na većinu dislipidemija koje se vide u odraslih. Najvažniji su im uzroci pretjeran unos hrane s većim udjelom zasićenih masnoća, kolesterola i transmasnih kiselina (višenezasićene masne kiseline kojima su dodani vodikovi atomi), sjedilački način života, konzumacija alkohola te neke od bolesti poput dijabetesa, smanjene funkcije štitnjače, zatajivanja bubrega, ciroze jetre ili uporabe nekih lijekova – tizidskih diuretika, beta-blokatora, te hormona kortikosteroida, estrogena, progestagena.
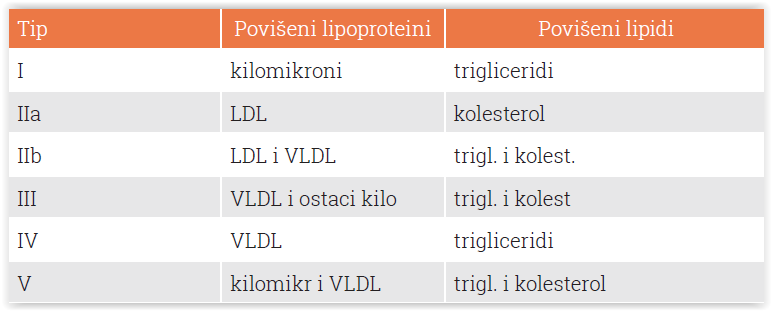
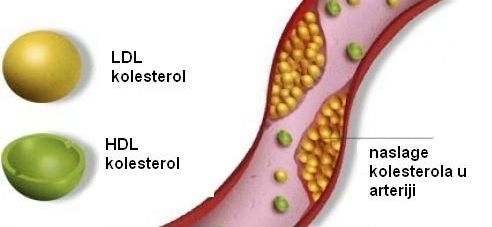
Prema gustoći čestica lipoproteina razlikujemo više tipova (tbl.) od kojih su najvažnija dva – LDL i HDL kolesterol. LDL čestice prenose kolesterol iz jetre do perifernih tkiva. Ako ih je previše, bit će to jedan od preduvjeta za nastanak promjena na stijenkama krvnih žila – stvaranja aterosklerotskih plakova i suženja. Stoga je uobičajeno da se o LDL-u govori kao o lošem kolesterolu. HDL čestice skupljaju kolesterol u krvi i transportiraju ga u jetru na pregradnju, što dovodi do njegova smanjenja u krvi, pa je zbog toga dobio atribut dobri kolesterol. Danas više nema dvojbi da su visoka razina LDL kolesterola i niska razina HDL-a među najvažnijim čimbenicima rizika za nastanak ateroskleroze i kardiovaskularnih bolesti.
Klasifikacija lipoproteina prema sastavu i koncentraciji
Klinička slika
Dislipidemije same po sebi ne uzrokuju nikakve tegobe, nikakve simptome, jednako kao ni povišen šećer, visok tlak ili višak kilograma. Sve dok ne dođe do uznapredovale faze bolesti oštećenja, krvnih žila odnosno njihova suženja ili začepljenja, osobito srčanih arterija, moždanih žila, aorte ili arterija udova. Stoga se ovi poremećaji nerijetko dijagnosticiraju tek nakon nastanka komplikacija poput srčanog infarkta, moždanog udara ili amputacije stopala. Teški nasljedni poremećaji s visokim LDL kolesterolom uz ubrzan razvoj aterosklerotskih promjena na krvožilnom sustavu i mogu uzrokovati stvaranje masnih naslaga na očnim kapcima (ksantelazma) i ksantoma po tijelu, a visoke hipertrigliceridemije mogu dovesti do upale gušterače.
Dijagnoza
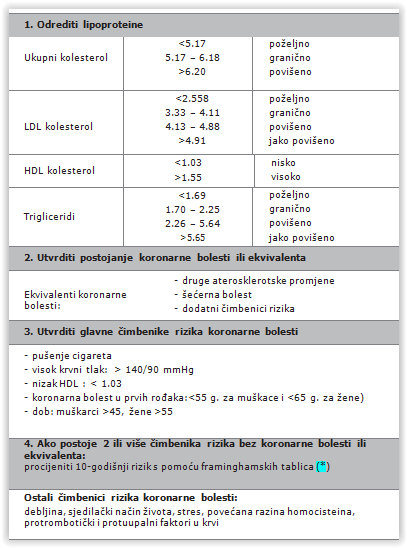
Dijagnoza dislipidemije postavlja se na temelju nalaza u krvi. Standardna rutinska obrada, tzv. lipidni profil uključuje određivanje ukupnog kolesterola, triglicerida, HDL i LDL kolesterola. Ako se LDL kolesterol ne određuje izravno laboratorijski, može se izračunati prema formuli:
LDL = UK –(HDL + (TG/2.2)*
Vrijednosti ukupnog kolesterola mogu varirati iz dana u dan do 10 %, a triglicerida i do 25 %. Da bi te vrijednosti bile što točnije pretraga se većinom radi ujutro, natašte, nakon noćnog gladovanja u trajanju oko 12 sati. Lipidi se također mijenjaju i tijekom akutnih upalnih bolesti – trigliceridi rastu, a ukupni kolesterol pada, pa je dobro pretragu odgoditi do smirenja upale**.
* UK: ukupni kolesterol, TG: trigliceridi.
** U bolesnika s aterosklerotskim promjenama uz uredan ili graničan lipidni profil i podatke o obiteljskoj sklonosti prema koronarnoj bolesti, te onima s visokom LDL kolesterolom koji slabo odgovaraju na lijekove (statine), potrebno je odrediti Lp(a) i homocistein. Homocistein je aminokiselina za koju je dokazano štetno aterosklerotsko djelovanje, pa se ubraja u rizične čimbenike kardiovaskularnih poremećaja.
Normalne vrijednosti
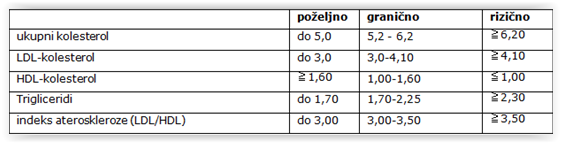
Nema oštre granice između normanih i patoloških nalaza jer je riječ o kontinuumu varijabli. Pojam hiperlipidemije povezuje se s onom razinom lipida za koju je dokazan rizik od nastanka ateroskleroze, kao i korist od liječenja. Sljedeća tablica prikazuje poželjne, granične i rizične vrijednosti, mada se danas rizik aterogenog djelovanja procjenjuje na temelju uvida u sve rizične čimbenike zajedno.
Kada ih treba kontrolirati
Radi pravodobnog otkrivanja poremećaja lipidni bi profil trebalo odrediti u svih osoba iznad 20 godina i ponavljati to svakih 5 godina, uz procjenu svih drugih čimbenika kardiovaskularnog rizika (dijabetes, pušenje, hipertenziju, debljinu, stres, srčani infarkt ili anginu pektoris u prvih rođaka ? muškaraca prije 55. godine i žena prije 65. godine). U slučaju prisutnosti navedenih čimbenika rizika potrebno je i ranije započeti s provjerom lipidnog profila i ponavljati je svake godine.
Liječenje
Liječenje hiperlipidemija sastavni je dio prevencije kardiovaskularnih bolesti (KVB) jer je riječ, kao što je već navedeno, o jednom od najvažnijih čimbenika rizika za nastanak tih bolesti. Prije početka liječenja, uz procjenu težine i oblika promećaja, potrebno je utvrditi je li riječ o primarno me ili sekundarnom obliku bolesti kako bi se, ako je to moguće, provelo uzročno liječenje. Ako je, primjerice, riječ o hiperlipidemiji u sklopu dijabetesa, potrebna je dobra metabolička kontrola bolesti; ili ako je riječ o poremećaju uz smanjenu funkciju štitnjače, valja provoditi nadomjesno hormonsko liječenje itd.
U stvarnosti, naše brige o ovim problemima obično započinju kada doznamo da se naš lipidni profil (ukupni kolesterol, LDL kolesterol, HDL - kolesterol i trigliceridi) ne uklapa u referentne vrijednosti. Katkad se izvan tih okvira probija samo jedna stavka, katkad dvije ili sve. Najčešća je kombinacija povišenih vrijednosti i kolesterola i triglicerida, iako ni njihova pojedinačna odstupanja nisu rijetka. U nastavku će biti riječi o značenju tih poremećaja i njihovu liječenju, a prije toga svakako je potrebno potražiti odgovor na nekoliko pitanja:
- treba li ih uopće liječiti
- kada započeti liječenje
- koju vrstu terapije primijeniti
- koje su ciljne vrijednosti
- koliko često raditi kontrole.
Pristup liječenju ovisi o težini poremećaja i postojanju drugih čimbenika rizika i popratnih bolesti, odnosno o procjeni ukupnog kardiovaskularnog rizika. Liječenje mora biti to aktivnije što je bolesnik ugroženiji. Dok je za blaže poremećaje i kod mlađih osoba dovoljna samo dijetna preinaka i tjelovježba, za teže oblike (LDL veći od 4,91 mmol/L) i kod starijih, te onih sa znakovima koronarne bolesti i sl., bit će potrebno odmah uvesti medikamentnu terapiju i pri nižim vrijednostima lipida. Da ovakve procjene koje uključuju više čimbenika ne bi bile previše subjektivne, na raspolaganju su nam smjernice vodećih stručnih društava s posebno osmišljenim tablicama pomoću kojih procjenjujemo stupanj kardiovaskularnog rizika. Najpoznatije su smjernice američkog Nacionalnog programa za edukaciju o kolesterolu (NCEP) (Adult Treatment Panel III - ATP III (tablica 27) i europske smjernice sa svojim SCORE sustavom
(Systemic Coronary Risk Evaluation) - slika.... Među njima nema bitnih razlika.
Ranije preporuke da među osobama s povišenim lipidima, bez dokazanog KVB-a treba liječiti samo one s povećanim rizikom (SCORE veći od 5 %), a one čiji je rizik manji (SCORE manji od 5 %) da ne treba, rezultirale su time da su nerijetko pogrešno tumačene, pa su jedni dobivali farmakoterapiju i kada to nije bilo potrebno, a drugi se uopće nisu liječili. Nove smjernice sa stupnjevanjem ukupnog rizika KVB-a upućuju na to da pozornost treba obraćati ne samo na osobe s visokim rizikom nego i na one s umjerenim, kojima treba stručni savjet o tome kako promijeniti nezdravi način života (neki možda i lijek), ne isključujući ni one s niskim rizikom kojima će dobro doći pouka o općim preventivnim mjerama.
Tablica: NCEP ATP III preporuke o pristupu povišenim lipidima.
NCEP: National Cholesterol Education Program; ATP III: Adult Treatment; Panel Guidelines; KB: Koronarna bolest, LDL: low-density lipoprotein, HDL: high-density lipoprotein
Na internetu su, kao interaktivne elektroničke aplikacije, dostupne različite SCORE tablice za procjenu kardiovaskularnog rizika, pa i europska (http://www.heartscore.org/hr/Pages/Welcome.aspx).
* Razumno je uzeti u obzir i sve ostale čimbenike KV rizika: debljina, sjedilački način života, stres, povećana razina homocisteina, protrombotički i protuupalni faktori u krvi.
** Framinghamske tablice rizika su razrađen sustav bodovanja koji uzima u obzir dob ispitanika, spol, pušački status, HDL kolesterol i sistolički krvni tlak. Viša dob, pušenje i viši tlak donose više bodova, dok viši HDL donosi manje bodova. Mlađa dob daje negativne bodove. Na temelju ukupnog zbroja bodova procjenjuje se u postotcima 10-godišnji rizik od infarkta miokarda ili smrti od koronarne bolesti. Ovako bi to izgledalo za muškarce: 0 bodova: rizik < 1 %; 0-4 boda = 1 %; 5-6bodova = 2 %; 7 bodova = 3 %; 8 bodova = 4 %; 9 bodova = 5 %; 10 bodova = 6 %; 11 bodova = 8 %; 12 bodova = 10 %; 13 bodova = 12 %; 14 bodova = 16 %; 15 bodova = 20 %; 16 bodova = 25 %; 17 bodova > 30 %
Smjernice za liječenje hiperlipidemije (NCEP ATP III).
NCEP: National Cholesterol Education Program; ATP III: Adult Treatment Panel Guidelines; KB: Koronarna bolest, LDL: low-density lipoprotein, HDL: high-density lipoprotein
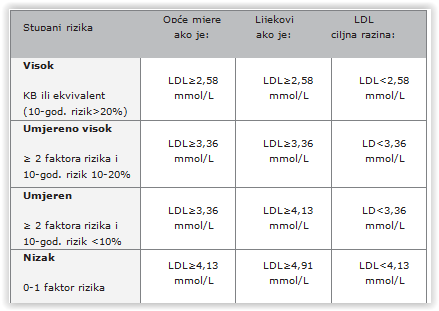
Ukupni rizik za nastanak KVB-a, a to je je rizik da osoba umre od nekog KV događaja (srčani infarkt, nagla smrt, CVI) u sljedećih deset godina, procjenje se pomoću tablica koje uzimaju u obzir podatke o ukupnom kolesterolu, krvnom tlaku, pušenju, životnoj dobi i spolu. Nove europske smjernice u svoje SCORE tablice uz navedene podatke uključuju i HDL kolesterol kao važan dodatni pokazatelj ukupnog rizika. Što je razina HDL kolestrola niža, taj je rizik veći. Prema europskim smjernicama i SCORE tablicama, ukupni rizik KVB-a dijeli se na četiri stupnja:
- vrlo visok – SCORE ? 10 % – osobe s dokazanim KVB-om ili s dijabetesom, s oštećenjima ciljnih organa, primjerice bubrega; njima je potrebno smanjiti LDL-kolesterol ispod 1,8 mmol/L, odnosno za najmanje 50 % ako se ova ciljna vrijednost nikako ne može postići;
- visoki – SCORE ? 5 do < 10 % – osobe s jednim čimbenikom rizika (primjerice jako povećanim kolesterolom); ciljna vrijednost LDL kolesterolaza njih je ispod 2,5 mmol/L;
- umjeren – SCORE > 1 do ? 5 % osobe s umjerenim rizikom kojih ima mnogo u srednjoj životnoj dobi; ciljna vrijednost LDL kolesterola im je: ispod 3,0 mmol/L;
- nizak rizik – SCORE < 1 %) – ovima nije potrebna nikakva intervencija
Kako vidimo, ciljne vrijednosti LDL kolesterola ovise o stupnju rizika: što je rizik veći, ciljne su vrijednosti niže. U tom se smislu, radi standardiziranja pristupa liječenju, uz četiri stupnja rizika definira i pet razina LDL kolesterola: LDL-kolesterol manji od 1,8 mmol/L, od 1,8 do 2,5 mmol/L, od 2,5 do 4,0 mmol/L, od 4,0 do 4,9 mmol/L, i veći od 4,9 mmol/L. Liječenje hiperlipidemije, bez obzira na to o kojemu je obliku riječ, uvijek počinje promjenom životnih navika u pogledu prehrane i tjelesne aktivnosti.
Dijetne se mjere sastoje od smanjenoga unosa zasićenih životinjskih masti i kolesterola te povećanog unosa mononezasićenih masti biljnoga podrijetla, složenih ugljikohidrata i biljnih vlakana. Ukupna energijska vrijednost hrane procjenjuje se prema tjelesnoj masi i očekivanoj tjelesnoj aktivnosti radi približavanja idealnoj tjelesnoj masi. Slijedi prikaz nutrijenata s njihovim preporučenim postotcima u ukupnom dnevnom energetskom unosu.
Namirnice Preporučeni unos ukupnih kalorija
Tjelesna aktivnost pridonosi snižavanju LDL kolesterola i održavanju poželjne tjelesne mase. U ove terapijske promjene životnog stila i navika pripadaju također prestanak pušenja, izbjegavanje alkoholnih pića i slično. (Detaljnije o dijeti i tjelovježbi pogledati u tekstovima o dijabetesu i pretilosti). Nakon 2 – 3 mjeseca provođenja ovih općih mjera provjerava se njihov učinak i, ako on nije zadovoljavajući, razmatra se potreba uvođenja lijekova za snižavanje razine lipida.
Bolesnicima s visokim LDL kolesterolom ili s visokim kardiovaskularnim rizikom odmah se uz opće mjere daje i medikamentna terapija. Kada se postignu ciljne vrijednosti, daljnje se kontrole obično planiraju jedanput do dva puta godišnje. Dobro uravnotežena farmakoterapija snižava LDL kolesterol za bar 30 – 4 0 % . Prema n ovim smjernicama o sobe s dijabetesom tipa 2 trebale bi dobiti farmakoterapiju (statine) bez obzira na to kolika im je koncentracija LDL kolesterola.
Farmakoterapija
Izbor farmakoterapije ovisi o vrsti i težini poremećaja. Kada je u pitanju povišena razina ukupnog i LDL kolesterola, lijekovi izbora su statini, a kad su visoki trigliceridi, onda su to fibrati. Kod često udružene pojave povišenog kolesterola i triglicerida može se pokušati samo sa statinima, a ako to zakaže, pridodaju se fibrati. Kod težih poremećaja, osobito kombiniranih, nerijetko će uz prilagodbu doze biti potrebna kombinacija lijekova s različitim mehanizmima djelovanja, što je najbolje prepustiti stručnjaku s većim iskustvom u tom području.
Uz snižavanje lipida i prestanak pušenja, potrebna je dobra kontrola pridruženih bolesti koje su često prisutne – šećerne bolesti i povišenog tlaka, a onima s vrlo visokim i visokim rizikom od srčanog infarkta ili smrti od koronarne bolesti treba dati niske doze acetilsalicilne kiseline (Andol 100, Aspirin protect 100, Cardiopirin 100).
* Transmasne kiseline dižu LDL kolesterol i treba ih uzimati što manje.
** Uzimati složene ugljikohidrate iz riže, žitarica, voća i povrća.
LDL – kolesterol što niže
Kako se iz tablica ( SCORE, ATP III ) vidi, osobama s visokim LDL kolesterolom koje već imaju koronarnu bolest (anginu pektoris ili su preboljele srčani infarkt), zatim onima koji imaju visok rizik od koronarne bolesti ili njezina ekvivalenta – dijabetes, aneurizmu aorte, aterosklerotske promjene velikih arterija ili imaju dva ili više čimbenika rizika, treba odmah preporučiti statine kada su vrijednosti LDL-a veće od 2,58 mmol/L. Bolesnicima s osobito izraženim rizikom preporučuju se još niže ciljne vrijednosti LDL kolesterola. Osobama s niskim rizikom bit će dovoljne samo opće mjere, a lijekovi tek kad vrijednosti LDL-a prijeđe 4,91 mmol/L. Za ove smjernice, koje se navode u relevantnoj stručnoj literaturi i koje su općenito prihvaćene, ističe se utemeljenost na rezultatima velikih kliničkih studija i dokazima o smanjivanju smrtnosti pri provođenju terapijskih mjera kojima se postiže kontrola lipida (30, 31).
Statini
Lijekovi prvog izbora za snižavanje LDL kolesterola jesu statini. To je velika skupina lijekova koji blokiraju enzim ključan u sintezi kolesterola. Uz smanjenje kolesterola i u manjoj mjeri triglicerida, za statine se navodi i njihovo protuupalno i antiaterogeno djelovanje i kada hiperlipidemija nije prisutna. Mada je osnovno djelovanje statina jednako, na pratećim tvorničkim uputama često se ističu prednosti upravo njihova preparata, što vjerojatno, iako možda bez osnove, nije bez učinka na konačan izbor lijeka.
Evo naziva statina prisutnih na našem tržištu:
- atorvastatin (Sortis, Atoris, Atorvox, Tulip, Torvas)
- fluvastatin (Lescol 40, XL, Fluvascol)
- lovastatin (Artein)
- pravastatin (Staticard Pl)
- rosuvastatin (Crestor,Coupet)
- simvastatin (Lipex, Statex, Protecta, Simvax, Simvastatin, Vasilip,
Astax)
Pri korištenju statina katkad se, mada rijetko, pojavljuju i neželjeni učinci, najčešće u obliku porasta jetrenih enzima i oštećenja mišićnih stanica (miozitis ili rabdomioliza). Nuspojave su češće kod starijih bolesnika i pri istodobnom uzimanju više lijekova, npr. zajedno s nekim fibratima (gemfibrozil) – lijekovima za smanjenje triglicerida, s nekim antibioticima i sl. Zbog toga je potrebno prije uključivanja statina u terapiju, u bazične pretrage uključiti i jetrene enzime (AST, ALT), kao i kreatin-kinazu – enzim mišićnih stanica (CK), a potom, nakon 2 – 3 mj., uz kontrolu učinka statina na lipide, provjeriti i moguće nuspojave.
Anionske smole
Anionske smole (kolesteramin i kolestipol) u probavnom traktu vežu na sebe žučne kiseline i tako blokiraju njihovu resorpciju, što rezultira smanjenjem kolesterola u krvi. Smole se obično kombiniraju sa statinima. Neškodljive su, ali zbog čestih nuspojava sa strane u probavnom traktu (mučnina, grčevi u trbuhu, nadutost, zatvor) nemaju široku primjenu. Smole su lijek izbora tamo gdje se ne mogu dati statini – djeci i trudnicama.
Ezetimib
Noviji lijek (tvornički preparat Ezetrol 10 mg), koji također koči apsorpciju kolesterola iz crijeva, što smanjuje njegovu razinu u krvi. Najbolji je u kombinaciji sa statinima, ali se može davati i sam kad su statini kontraindicirani.
Dijetni dodatci, koji uključuju biljna vlakna, pridonose smanjenoj resorpciji kolesterola. Općenito je rašireno uvjerenje o djelotvornosti češnjaka, kao i oraha, ali se to u ozbiljnoj stručnoj literaturi ne spominje. Za najteže slučajeve hiperlipidemije (LDL veći od 7,75), koji ne odgovaraju na standardnuterapiju, primjenjuju se posebne složene procedure – plazmafereza (izvantjelesna izmjena plazme) ili posebni kirurški zahvati u probavnom traktu.
Pogled unaprijed: podatci u literaturi govore o istraživanju novih mogućnosti liječenja hiperlipidemija, novih lijekova i postupaka, među kojima cijepljenje i genska terapija, što je za sada prilično daleko od primjene u praksi.
Povišeni trigliceridi
Ne zna se jesu li povišeni trigliceridi sami po sebi rizičan čimbenik koronarne bolesti, ali su često prisutni uz poremećaje koji pogoduju njezinu nastanku. Zato je prihvaćeno da je i njihovo snižavanje potrebno i korisno. Kao poželjna razina triglicerida smatra se ona manja od 1,7 mmol/L. I u liječenju ovoga poremećaja potrebne su opće dijetne mjere i tjelovježba, odnosno promjene životnog stila i navika. U prehrani se ponajprije savjetuje izbjegavanje koncentriranih šećera i alkoholnih pića. Navedene mjere trebale bi rezultirati mršavljenjem. Povišena razina triglicerida redovita je pojava kod neregulirane šećerne bolesti, pa je njezina dobra kontrola preduvjet normalizacije triglicerida. Preporučuje se bar 3 – 4 puta tjedno obrok ribe bogate omega-3 masnim kiselinama i uzimanje suplemenata s istom tvari. Ako sve ove mjere nisu dovoljne, treba razmotriti medikamentnu terapiju.
Lijekovi za snižavanje triglicerida su fibrati i nikotinska kiselina. Kada su povećani i kolesterol i trigliceridi, statini mogu biti rješenje za oba poremećaja. Pri vrlo visokim razinama triglicerida potrebno je odmah započeti s lijekovima, i to fibratima, kako bi se smanjila opasnost nastanka upale gušterače. Evo nekih preparata koji su dostupni na našem tržištu:
- gemfibrozil (Elmogan)
- fenofibrat (Tricor, Lipidil)
HDL (dobri) kolesterol
To su čestice lipoproteina čija je uloga prenošenje kolesterola iz perifernih tkiva i drugih lipida do mjesta gdje su potrebni i do jetre, gdje se prerađuju. Učinak mu je antiaterogen i smanjena razina u krvi sama za sebe povećava rizik nastanka koronarne bolesti. Snižavanjem LDL kolesterola i triglicerida obično se postiže poboljšanje HDL-a. Prema ATP III smjernicama poželjno bi bilo da su mu vrijednosti veće od 1,04 mmol/L. Najčešće se zapaža nizak HDL uz nereguliranu šećernu bolest i povišene trigliceride. Poboljšanjem regulacije glukoze u krvi i triglicerida povećava se razina HDL-a. Nikotinska kiselina (niacin) i fibrati učinkoviti su u povećanju HDL-a, ali je njihova primjena povezana s mogućim nuspojavama, pa stoga najprije treba iscrpiti sve osnovne mjere – promjenu dijetnih navika uz tjelovježbu i regulaciju LDL-a i triglicerida (30).
Posljednjih se godina u javnosti često dovodi u sumnju opravdanost liječenja povišenih masnoća u krvi – treba li ih liječiti, odnosno snižavati ili ne treba. U ovo naše vrijeme svekolike krize, pa i krize općega povjerenja u institucije, u struku, u ljude – u sve, pojavljuju se i teze kako su stajališta o liječenju dislipidemija, kao i većine kroničnih bolesti, oblikovana prema interesu farmaceutske industrije. Navode se tvrdnje da je većina studija na temelju kojih se definiraju stručna stajališta o dijagnostičkim i terapijskim smjernicama sponzorirana od te industrije, kojoj je primarni cilj profit, a ne interes struke i društva, te ih kao takve treba odbaciti. Jednako tako, prema istim izvorima, i većina stručnih časopisa, knjiga, kao i stručnih skupova pod kontrolom je iste industrije koja obrće golem kapital, pa sve zajedno treba uzeti s rezervom, ako ne i odbaciti.
Kako se u svemu tome postaviti? Mada navedeni prigovori nisu bez osnove, prihvatiti ih bez zadrške značilo bi napustiti sve ono što se odnosi na konvencionalnu medicinsku praksu koja bi, po definiciji, morala biti zasnovana na dokazima, a s još većim rizikom i bez mogućnosti provjere prihvatiti alternativna stajališta pojedinaca ili skupina, što ne može biti ozbiljna opcija. Bez minimuma povjerenja u struku utemeljenu na znanstvenim načelima koja se mora neprestano dokazivati i potvrđivati, i u institucije koje moraju imati nadzor i odgovornost nad ovim osjetljivim područjem i čuvati interese i pojedinca i društva u cjelini, racionalno funkcioniranje sustava zdravstvene zaštite bilo bi vrlo upitno i otežano. A ako institucije sustava ne rade dobro? Moramo ih popravljati i ugledati se u razvijenija društva koja su već prošla probleme i kušnje kroz koje sada prolazi naše.
Dijeta za hiperlipidemiju
- Ograničiti unos masti na najviše 30 % od ukupnog unosa energije,zasićenih masti na manje od 10 %, a kolesterola na manje od 300 mg/dan.
- Smanjiti unos crvenog mesa, pržene hrane, hrane s visokim sadržajem kolesterola (žumance jajeta, iznutrice, svinjetina i prerađevine,
masna govedina, janjetina, patka, pileće meso s kožicom, paštete, mesne konzerve, majoneza, suhomesnati proizvodi, slanina, čvarci,
kobasice, pršut, mozak). - Smanjiti unos zasićenih masti iz mlijeka i mliječnih prerađevina (piti obrano mlijeko – 0,9% mliječne masti, izbjegavati maslac, slatko
i kiselo vrhnje, tučeno vrhnje, puno? - Smanjiti: lisnato tijesto, masleno tijesto, čips, smoki i sl., bijeli kruh, šećer, slane štapiće, krumpirovo tijesto, a od pića: koncentrirani voćni sirupi, čokoladu, alkoholna pića.
- Oprezno sa slasticama: kolačima s kremom, čokoladom, sladoledom, palačinkama, uštipcima i drugim tijestom prženim u masnoći.
- Ne pretjeravati s plodovima mora: hobotnica, lignje, škampi, dagnje, kamenice (bogati kolesterolom).
- Umjereno: krumpir, slanutak, kukuruz, grah, grašak (kod povišenih triglicerida) Voće: grožđice, kokosov orah, orasi, bademi, lješnjaci, datulje, suhe smokve, šljive; grožđe, trešnje, kruške, dinje, lubenice, kandirano voće.
- Povećati unos namirnica bogatih vlaknima – proizvode od žitarica – osobito od punog zrna, voća i povrća – bar 4 ili 5 obroka dnevno, češće uzimati tzv. bijelo meso (piletinu, puretinu) i ribu.
- Meso i ribu pripremati kuhanjem ili pečenjem na roštilju ili u posuđu koje ne zahtijeva masnoće. U pripremi hrane koristiti se biljnim uljima (maslinovo, suncokretovo, sojino), ali i njih u što manjoj količini. Ne rabiti svinjsku mast, maslac i margarine, već samo biljna ulja.
- Namirnice koje se osobito preporučuju pri povišenim lipidima:
- Zob i ječam – bogati sadržajem topljivih vlakana koja daju osjećaj sitosti i smanjuju potrebu za međuobrokom.
- Riba – losos, sardine i tuna imaju visok postotak omega-3 masnih kiselina.
- Orašasti plodovi – bogati nezasićenim masnim kiselinama.
- Maslinovo ulje – bogato sadržajem mononezasićenih masnih kiselina.
- Jabuka prosječne veličine sadržava oko četiri grama vlakana.
- Jagode – bogate pektinom, topljivim vlaknima.
- Agrumi – naranče, grejp, limuni – bogati pektinom.
- Grah i leća – bogati sadržajem topljivih vlakana koja stvaraju osjećaj sitosti. Uz dijetu od 2000 do 2500 kalorija dnevno korisno bi bilo uzimati jednu i pol do dvije šalice grahorica na tjedan.
- Soja – odličan izvor proteina. Učestalo konzumiranje može smanjiti razinu kolesterola za 8 do 10 %.
- Avokado – kao i maslinovo ulje bogat mononezasićenim kiselinama.
- Zeleni čaj – često se u popularnoj literaturi navodi kao čudesno piće s različitim blagotvornim učincima.
- Crveno vino – bogato antioksidansima, čini se, pridonosi poboljšanju lipidnog profila.
Hipertenzija, odnosno visok krvni tlak, jedna je od najčešćih bolesti suvremenog svijeta. Pogađa više od 20% odraslih, učestalost joj raste s dobi, da bi u starijih taj postotak bio i dvostruko veći. Nakon 65. godine dvije od tri osobe u ukupnoj populaciji su hipertoničari. Značenje hipertenzije je veliko, kako zbog učestalosti, tako i zbog teških posljedica na ljudsko zdravlje. Ona udvostručuje rizik od kardiovaskularnih bolesti ? srčanog infarkta, zatajivanja srca, moždanog udara, te bubrežnog zatajivanja i bolesti perifernih arterija. Samo se s njom povezuje oko 13 ? 15% ukupne smrtnosti. Unatoč velikom napretku medicine i dostupnosti bolje farmakoterapije, kao i velikim naporima koji se u to ulažu, rezulati liječenja još uvijek nisu zadovoljavajući. Kardiovaskularne bolesti, za koje je hipertenzija jedan od glavnih čimbenika rizaka, već godinama zauzimaju prvo mjesto na top listi uzroka smrtnosti. Teško je objašnjivo zašto se i danas veliki dio bolesnika ili ne liječi uopće ili se liječi loše.
Osnovno o hipertenziji
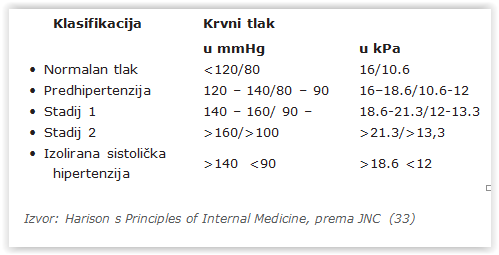
Hipertenzija je stanje trajno povišenog krvnog tlaka u arterijama, i to istoličkog preko 140 mmHg (ili 18.6 kPa), dijastoličkog preko 90 mmHg (12 kPa), ili i jednoga i drugoga (15 fus). Sistolički tlak je onaj koji se mjeri nakon srčane kontrakcije (sistole), a dijastolički tijekom opuštanja srca između dvaju otkucaja (dijastole). U zdravih osoba obično se kreće oko 130/80 mmHg (17.3/10.6 kPa). Arterijski je tlak rezultat rada srca kao pumpe i otpora malih arterija.
(*) Iako su kilopaskali – kPa već dugo usvojeni kao međunarodna mjera za krvni tlak, u praksi se još uvijek koriste milimetri živina stupca (mmHg). Konverzija jednih u druge je jednostavna: vrijednost tlaka u mmHg dijelimo sa 7.5, dok onu u kPa množimo sa 7.5
On odgovara umnošku minutnog srčanog volumena (volumena krvi koju srce istisne tijekom 1 minute) i ukupnoga perifernog otpora arterija. Što su minutni volumen i periferni otpor veći i tlak je veći. I obrnuto: minutni volumen ovisi o snazi srčanog mišića i volumenu cirkulirajuće tekućine. Mlađi hipertoničari obično imaju veću snagu srčanih kontrakcija i veći minutni volumen, dok stariji, zbog promjena na krvnim žilama (smanjena elastičnost, aterosklerotski plakovi, suženja), imaju veći periferni otpor.
Na volumen cirkulacijske tekućine utječe povećan unos soli, koja na sebe veže tekućinu, pa je stoga i to jedan od bitnih razloga nastanka ipertenzije. Stariji često imaju izoliranu sistoličku hipertenziju ? visok sistolički a normalan ili nizak dijastolički tlak, što upućuje na rigidnost njihovih arterija. Dva su glavna tipa hipertenzije:
• esencijalna ili primarna i
• sekundarna hipertenzija.
Esencijalna hipertenzija
Ovaj tip hipertenzije dominira po svojoj učestalosti; od ukupnog broja hipertoničara na nju se odnosi oko 90% slučajeva. Unatoč brojnim istraživanjima i spoznajama, njezini uzroci kao i mehanizmi nastanka, još nisu posve razjašnjeni. Zna se da postoji porodična sklonost, da je vezana za nasljedne čimbenike i konstituciju, ali da uz to veliku ulogu u njezinu nastanku imaju preobilna prehrana, pretilost, prekomjerni unos soli, manjak kalcija u hrani, stres, pretjerana konzumacija alkoholnih pića i sjedilački način života.
U regulaciji tlaka sudjeluje cijeli niz složenih mehanizama ? od onih koji utječu na volumen cirkulirajuće tekućine i pravilnu funkciju jonskih pumpi na staničnim membranama krvnih žila, do uravnoteženoga rada autonomnog nervnog sustava i balansa reninskog sustava, te odnosa tvari u krvi koje izazivaju širenje i sužavanje krvnih žila, kao i svega onog što određuje periferni arterijski otpor. Različiti poremećaji ovih mehanizama u sklopu oštećenja nekog od organskih sustava, jednoga ili više njih zajedno (bubrega, nervnoga, endokrinoga, kardiovaskularnoga i dr.), mogu dovesti do poremećaja regulacije tlaka i do hipertenzije.
Hipertoničari u početku nemaju nikakvih organskih promjena da bi s vremenom došlo do postupnog nastanka oštećenja na krvnim žilama (gubitka elasticiteta, zadebljanja i promjene strukture stijenki, stvaranja masnih naslaga ili plakova, oštećenja endotela, te upalnih i trombotičkih procesa i suženja). Sve ove promjene koje nazivamo aterosklerotskima, u konačnici vode prema već spominjanim teškim komplikacijama: srčani infarkt, moždani udar, iznenadna smrt, zatajivanje bubrega, oštećenja vida, amputacije udova i sl.(31).
Klinička slika
Kao i većina drugih kroničnih nezaraznih bolesti i hipertenzija je dugo bez ikakvih simptoma i znakova. Sve dok se ne razviju komplikacije na ciljnim organima, koje smo spomenuli. Za to i ona spada među bolesti koje nazivamo tihim, podmuklim ubojicama. Simptomi kao što su glavobolje, vrtoglavice, omaglice, umor, crvenilo lica, nervoza, krvarenja iz nosa, koji nisu specifični, mogu se naći u bolesnika s nereguliranom hipertenzijom i prije razvoja komplikacija. Teška hipertenzija, kao i hitna stanja povezana s njome manifestiraju se znakovima oštećenja ciljnih organa (srca, mozga, očiju, bubrega idr.), što se opisuje u odgovarajućim poglavljima.
Sekundarna hipertenzija
Sekundarna hipertenzija jest ona koja se pojavljuje kao posljedica neke druge bolesti, najčešće bubrega (kronični glomerulonefritis, pijelonefritis, cistična bolest bubrega, opstruktivna bolest urinarnog kanalnog sustava i dr.), zatim suženja bubrežnih arterija (renovaskularna bolest), koarktacije (suženja) aorte, ili bolesti endokrinih žlijezda – nadbubrežnih, štitnjače, adenohipofize i dr. Na ovaj tip hipertenzije odnosi se oko 5 do 10% svih slučajeva bolesti.
Među najčešćim uzrocima ovog oblika hipertenzije na koje treba misliti u slučaju slabijeg odgovora na uobičajeno liječenje, osobito kada je riječ o mlađim osobama, jesu renovaskularna hipertenzija (oko 1% svih slučajeva) i nešto rjeđe tumor ili hiperplazija kore nadbubrežnih žlijezda s prekomjernim lučenjem hormona aldosterona koji diže tlak (na ovu mogućnost upućuje uporno nizak kalij u krvi). U slučaju sumnje na ove bolesti potreban je maksimalno aktivan pristup dijagnostici (kako se opisuje malo poslije), jer je u tom slučaju moguće konačno izlječenje kirurškim uklanjanjem uzroka.
Dijagnoza
Dijagnoza hipertenzije postavlja se mjerenjem krvnog tlaka tlakomjerom (sfigmomanometrom). Na rezultate mjerenja mogu utjecati različiti faktori, najčešće neodgovarajući uvjeti tijekom mjerenja, uzbuđenje pacijenta pri dolasku na pregled (“sindrom bijele kute”), neispravnost tlakomjera, neodgovarajuća manšeta, mjerenje na brzinu itd. Kako o rezultatima mjerenja ovisi ispravnost daljnjih postupaka, potrebno je paziti do to bude korektno.
Prije pregleda (mjerenja tlaka) bolesnik bar jedan sat ne bi trebao piti kavu, alkohol i sl. niti pušiti. Najprije mu treba omogućiti da se opusti i smiri tijekom 5 min u sjedećem položaju, bez razgovora. Tlakomjer mora biti ispravan, a manšeta dovoljno duga i široka. Za tu se svrhu, kako bi što bolje odgovarale konkretnim osobama ? mršavima ili debelima, izrađuju manšete različitih dimenzija ? manje, srednje i veće. Nakon što se izabrana manšeta čvrsto postavi na nadlakticu, ista se napuše do 30 mmHg iznad očekivane vrijednosti tlaka (predhodno se palpacijom pronađe mjesto auskultacije podlaktične arterije) a potom se zrak iz nje polagano ispušta uz istodobnu auskultaciju stetoskopom na tom mjestu. Prvi tonovi koji se čuju označavaju sistolički tlak, a zadnji, odnosno momenat kad se prestaju čuti dijastolički.
Pri prvom pregledu obavezno se mjeri tlak na obje ruke. Ako je razlika u sistoličkom tlaku tijekom više uzastopnih posjeta veća od 20 mmHg i dijastoličkog od 10 mmHg potrebna je detaljnija obrada. Kad je utvrđena razlika između jedne i druge ruke, dalje se uvijek mjeri na onoj na kojoj je tlak veći. Pri svakoj kontroli tlak bi trebalo mjeriti dva puta s razmakom od jedne minute. Ako je razlika veća od 5 mmHg, onda treba učiniti još jedno mjerenje i izračunati aritmetičku sredinu od zadnje dvije vrijednosti. Nažalost, u svakodnevnoj praksi, u uvjetima prepunih čekaonica, nerijetko se ostaje samo na jednom brzinskom mjerenju.
Također je pri prvom pregledu potrebno izmjeriti i tlak u stojećem položaju, i to odmah nakon ustajanja i nakon 5 minuta stajanja. U zdravih osoba sistolički tlak nakon ustajanja raste dok dijastolički pada za nekoliko mmHg. Ovo je osbito važno za bolesnike koji su pod terapijom lijekovima kako bi ih sačuvali od prevelikog sniženja i posljedičnih tegoba ? omaglice i nesvjestice zbog previsokih doza. Izraženiji pad tlaka u stojećem položaju (ortostatska hipotenzija) može se naći u bolesnika s mikrovaskularnim dijabetičkim komplikacijama, a može signalizirati postojanje sekundarne hipertenzije.
S obzirom na veliku varijabilnost krvnog tlaka koja proizlazi iz niza razloga kako sa strane osobe kojoj se mjeri, tako i ispitivača koji mjeri, nikako ne bi bilo dobro donositi procjenu stanja, odnosno dijagnozu, na temelju samo jednog mjerenja. Da bi se izbjegle pogreške u procjeni a potom i u terapijskom pristupu, sve donedavno je bilo osnovno pravilo ponoviti kontrolu tlaka bar tri puta u kraćem razdoblju (2 - 3 tjedna).
Prema najnovijim smjernicama, uz mjerenje krvnog tlaka u ambulanti na način kako je to opisano, za potvrdu dijagnoze i za praćenje učinka primijenjene terapije pridodaju se metode mjerenje arterijskog tlaka samomjeračima (MATS) i kontinuirano 24 satno mjerenje arterijskog tlaka (KMAT). I jedna i druga metoda imaju svoje prednosti i ograničenja, pa ih je najbolje kombinirati. Pri korištenju MATS-a potrebno je najmanje 12 jutarnjih i večernjih kontrola tijekom 7 dana. KMAT se preporuča svim hipertoničarima radi potvrde ili isključenja dijagnoze odmah na početku, a također i tijekom liječenja dok se ne postigne dobra kontrola. Jedino ta metoda otkriva kretanje tlaka tijekom noći.
Prema visini krvnog tlaka, iz praktičnih razloga, najčešće radi praćenja i usklađivanja stajališta o liječenju, rade se različite klasifikacije hipertenzije, a jedna od njih jest i sljedeća.
O težini hipertenzije i ozbiljnosti stanja više od samih vrijednosti tlaka pokazuju promjene na ciljnim organima koje pogađa bolest (mrežnica oka, bubrezi, krvne žile srca i mozga), te česta prisutnost pratećih bolesti poput dijabetesa, debljine, poremećenih masnoća i dr. Zbog toga nalaz povišenog tlaka nalaže detaljnu osnovnu obradu koja uključuje anamnezu, fizikalni pregled, te EKG i standardne pretrage krvi i urina.
Anamneza, odnosno uzimanje podataka od bolesnika o njegovim tegobama, vremenu njihova nastanka, o dosadašnjem liječenju, kao i podataka o bolestima najbližih srodnika, te fizikalni pregled i osnovne pretrage, omogućit će uvid u moguću obiteljsku sklonost, prisutnost komplikacija ili drugih bolesti koje pogoduju nastanku hipertenzije.
Opsežnije pretrage najčešće nisu potrebne, osim kad postoji sumnja na sekundarnu hipertenziju. U tom se slučaju radi detaljnija obrada sve dok se ne nađe uzrok. Ova obrada, ovisno o kliničkom nalazu, nerijetko uključuje endokrinološku, nefrološku i radiološku dijagnostiku (hormonske pretrage, funkcionalne testove, ultrazvučne i kolor dopler pretrage, kompjutoriziranu tomografiju (MSCT), magnetnu rezonanciju (MR) i scintigrafiju i dr.).
Tako će se u bolesnika s niskim kalijem, a koji ne uzima diuretik, i uz to slab odgovor na terapiju, pretrage usmjeriti na nadbubreg (zbog mogućnosti tumora ili hiperplazije kore žlijezde i pretjeranog lučenja hormona aldosterona). Slično će se postupiti i u drugim slučajevima kada klinički nalaz i osnovne pretrage upućuju na neke druge moguće uzroke hipertenzije (stenozu bubrežne arterije, stenozu ? koarktaciju aorte, prekomjernu produkciju kortizola ? Cushingov sindrom itd. Detaljnije ciljane pretrage potrebne su i kod razvijenih komplikacija ? kardioloških, neuroloških, nefroloških, oftalmoloških i dr.
Općenito, što je bolest teža i dob bolesnika mlađa, i pristup mora biti energičniji, a obrada dovoljno obuhvatna, upravo zbog mogućnosti da je riječ o sekundarnoj hipertenziji koju je moguće izliječiti uklanjanjem uzroka (npr. operacijom tumora nadbubrežne žlijezde, operacijom ili angioplastikom ? širenjem sužene bubrežne arterije, sužene aorte i sl.).
Simptomi i znakovi
Kao i druge kronične nezarazne bolesti hipertenzija godinama može biti bez ikakvih subjektivnih tegoba. Sve do nastanka promjena, odnosno komplikacija na ciljnim organima ? bubrezima, očima, srčanim i moždanim krvnim žilama i dr. Tek tada, kao i u slučajevima jakog pogoršanja tlaka, počinju se pojavljivati različite smetnje poput gla- vobolje, vrtoglavice, smetnji vida, krvarenja iz nosa i sl., te simptomi bolesti pogođenih organa ? bolovi u prsištu, gušenje i sl.
Da bismo spriječili, odnosno prevenirali razvoj ovakvih promjena potrebno je što prije otkriti bolest i započeti odgovarajuće liječenje. U tu se svrhu provode sustavne kontrole tlaka (probir) još od školske dobi. Sustavni probir uz pomoć sistematskih pregleda i slično, osobito je opravdan u onih osoba koje imaju neki od rizičnih čimbenika za hipertenziju ? obiteljsku sklonost, pretilost, stres, sjedilački način života itd. Osobito bi bilo važno što ranije otkriti sekundarnu hipertenziju i ukloniti njezine uzroke prije nego što se dogodi nepopravljiva šteta.
Prognoza
Uz pravovremenu dijagnozu, što znači prije nastanka promjena na ciljnim organima, i odgovarajuće liječenje, prognoza je dobra. Međutim, u slučajevima slabe kontrole bolesti i onda kada je već došlo do uznapredovalih promjena prognoza je loša. Samo 10% bolesnika s uznapredovalim promjenama na očnoj pozadini koji se ne liječe preživjet će jednu godinu. Najčešći uzrok smrti liječenih hipertoničara jest srčani infarkt, a onih koji se ne liječe, moždani udar. Više vrijednosti sistoličkog tlaka, izgleda, bolje koreliraju s koronarnim incidentima.
Liječenje
Cilj je liječenja dobra kontrola krvnog tlaka kao i svih drugih popratnih bolesti koje ga gotovo redovito prate ? dijabetesa, pretilosti, hiperlipidemije i dr., te prevencija kroničnih oštećenja (komplikacija) povezanih s njima. Liječenje se sastoji od promjene životnih navika i farmakoterapije.
Koliko je važna regulacija hipertenzije pokazuju rezultati velikih ispitivanja koji potvrđuju da sniženje krvnog tlaka za samo 5 - 6 mm Hg smanjuje smrtnost za 20%, rizik od koronarne bolesti srca 14%, a rizik od nastanka moždanog udara čak za 40%.
Krvni tlak normalno varira od trenutka do trenutka prilagođavajući se potrebama organizma i ovisno o različitim faktorima, primjerice, o fizičkoj aktivnosti, emocionalnom stanju, načinu prehrane, dnevnom ritmu, ispavanosti itd. Stoga, da bismo dobili uvid u realno stanje, potrebno je mjeriti krvni tlak nekoliko puta tijekom dana. Korisno je i kontinuirano 24-satno mjerenje tlaka (Holter).
Optimalno su vrijednosti tlaka ispod 130/80 mmHg, ali one mogu oscilirati i prema dolje i prema gore. Međutim, kada su stalno povišene iznad tih vrijednosti rizik od kardiovaskularnih bolesti počinje rasti. Ako su pak stalno iznad 140/90 mmHg (sistolički ili dijastolički, ili oba zajedno), rizik nastanka komplikacija će biti sve veći. Osobito kad su prisutni i drugi faktori rizika. Posebno se to odnosi na bolesnike sa šećernom bolesti i bubrežne bolesnike, za koje su optimalne vrijednosti tlaka ispod 130/80 mmHg. Ovdje, ipak, treba naglasiti da je pri definiranju ciljnih vrijednosti tlaka potrebno uzeti u obzir dob bolesnika, jer nije isto ako je riječ o mladima čije su krvne žile još zdrave i elastične, ili o starijima s aterosklerotski promijenjenim i rigidnim krvnim žilama. Tako se bolesnicima starijim od 80 godina ne treba krvni tlak snižavati ispod 140 ? 150/85 mmHg.
Promjena životnog stila i navika
Osnovno u liječenju hipertenzije jesu promjena životnog stila i navika, ponajprije u vezi s prehranom i tjelesnom aktivnošću, jer je najčešće riječ o osobama s viškom kilograma koje vole jesti više nego što im je potrebno, koje vole masniju i slaniju hranu i provode sjedilački način života, a uz to im nisu strane navike pušenja i koja čaša alkoholnih pića više.
Radi toga, uz upute o zdravom načinu života o kojima se detaljnije govori u tekstovima o pretilosti, dijabetesu i povišenim masnoćama, svim je pacijentima potrebno dati potpune informacije o bolesti ? o njezinim uzrocima, tijeku, mogućim posljedicama, o liječenju i prognozi, kako bi ih se što bolje motiviralo za dugoročni, bolje reći doživotni plan liječenja. Tim više što te mjere uključuju radikalne promjene životnih navika, što baš i nije jednostavno, osobito u početcima dok još nema nikakvih tegoba koje bi signalizirale opasnost. A i iz osobng iskustva dobro znamo da je mnogo lakše o tome govoriti nego isto provoditi u djelo. Te korekcije životnih navika mogle bi se sažeti na sljedeće smjernice.
- pridržavati se smjernica o zdravoj prehrani
- smanjiti unos soli na: < 6 g NaCl/dan
- redovito provoditi tjelesnu aktivnost (aerobnu) ? brzo hodanje bar 30 min dnevno
- izbjegavati pušenje duhana i alkoholna pića
- isključiti, ako je moguće, stresne okolnosti ili podignuti prag tolerancije na njih.
Pri izboru lijekova koji je uvijek individualan, vodi se briga o tome je li hipertenzija blaga ili teška, je li tek otkrivena ili traje duže vrijeme, je li riječ o starijoj dobi pacijenta ili mlađoj, jesu li već prisutne promjene na krvnim žilama ili nisu, postoji li neka pridružena bolest, na primjer, angina pektoris, dijabetes, oštećenje bubrega, hipertrofija prostate, bronhalna astma itd.
Tako će kod dijabetesa prednost imati lijekovi iz skupine ACE (enzim konvertaza angiotenzina) inhibitora i blokatora angiotenzinskih receptora, kod koronarne bolesti selektivni betablokatori; s druge strane, betablokatori su kontraindicirani kod bronhalne astme i periferne opstruktivne bolesti arterija.
U lakšim slučajevima uglavnom se počinje s jednim lijekom za koji se procjenjuje da će po svome specifičnom mehanizmu djelovanja, a i s obzirom na postojeće komplikacije i popratne bolesti, biti najučinkovitiji. U slučaju teže hipertenzije koja je vjerojatno bila neprepoznata tijekom duljeg vremena, s promjenama na srcu, očima, bubrezima, na krvnim žilama, ili uz nazočnost drugih bolesti (dijabetesa, debljine, povišenih masnoća), često se od samog početka mora primijeniti kombinacija više lijekova zajedno, uz češće kontrole i prilagodbu doza.
Obično su za uspostavu stabilne razine lijeka i postizanje očekivanog učinka potrebna od dva do tri tjedna. Ako uz prvi lijek nije postignuta dobra regulacija njegova se doza povećava ili se uključuje drugi lijek s različitim mehanizmom djelovanja. U slučaju nuspojave isti se lijek isključuje i zamjenjuje nekim iz druge skupine, za koji se procijeni da bi mogao biti učinkovit.
Osim važnosti normalizacije tlaka, ističe se i protektivno djelovanje nekih antihipertenziva – ACE inhibitora i antagonista angiotenzinskih receptora na endotel krvožilnog sustava: štite od nastanka oštećenja krvnih žila i vaskularnih incidenata – srčanoga i moždanog udara i preveniraju nastanak nefropatije ? oštećenje bubrežne funkcije u dijabetičkih bolesnika.
Unatoč velikom napretku u znanju o hipertenziji i mogućnostima farmakoterapije o kojima se ne tako davno nije moglo ni sanjati, rezultati su liječenja još uvijek daleko od zadovoljavajućih. Istraživanja pokazuju da se tek jedna trećina hipertoničara dobro liječi, dok ostali ili ne znaju da su bolesni ili se liječe loše.
Kao što je već navedeno, za razliku od esencijalne hipertenzije, problem sekundarne jest u nekim slučajevima moguće riješiti operativnim uklanjanjem uzroka. Stoga je osobito važno imati na umu da u slučaju slabog odgovora na liječenje, pogotovo ako je riječ o mlađim osobama, treba misliti na mogućnost sekundarne hipertenzije i odmah maksimalno pojačati dijagnostičku proceduru kako bi se uzrok što prije otkrio i uklonio.
Suradnja – ključ uspjeha
Važno je ovdje naglasiti da je ključ uspjeha kontrole hipertenzije dobra suradnja i međusobno povjerenje liječnika i pacijenta. Na pacijentu je odgovornost za dobar izbor liječnika, a potom i prihvaćanje savjeta o liječenju, ponajprije pravila zdravog načina života. Međutim, i nažalost, nemali broj pacijenata ne uspijeva ostati na tragu takvih uputa i ne uzima lijekove kako im je propisano. Neki jednostavno zaborave, drugi odustanu zbog nuspojava, treći jer vjeruju da im je od lijekova lošije, neki stoga što im je preskupo, neki zato što pomisle da im više nije potrebno ili su čuli od drugih da je to pogrešno itd. Na kraju, bez obzira na razloge, ostaje tvrdnja: neodgovarajuće liječnje uz, nažalost, teške i nepopravljive posljedice.
A na pitanje zašto je to tako – odgovor bi, možda, kao i kod drugih kroničnih nezaraznih bolesti – dijabetesa, pretilosti, povišenih masnoća i dr., mogao biti da bolesnici jednostavno ne uočavaju svu ozbiljnost svoga stanja. Niti prihvaćaju činjenicu da su bolesni. Ništa ih ne boli, pa zašto bi se onda liječili? Zašto bi se odricali bilo čega i nepotrebno uzimali lijekove? Dok živim – živim.
Razmišljanje o bolesti, mijenjanje svojih prioriteta i planova, a osobito mijenjanje navika – posljednje je što im u životu treba. Kada, međutim, prije ili poslije, spoznaju da su bolesni, a to se uglavnom dogodi iznenada, najčešće u vidu dramatičnog zbivanja – moždanoga ili srčanog infarkta, ili nečeg sličnog, tada im se cijeli njihov svijet urušava, uviđaju da su griješili; odjedanput postaju motivirani i spremni na suradnju, ali nažalost, zbog izgubljenog vremena mogućnosti liječenja sada su bitno, bitno skromnije.
Samokontrola
Samokontrola, odnosno kućno mjerenje krvnog tlaka, važna je i korisna jer omogućuje prilagođavanje doze lijeka i modificiranje terapije. Povremeno je potrebno provjeriti ispravnost tlakomjera, odnosno samomjerača, usporedbom s onima u ordinaciji, kako bismo bili sigurni da su izmjerene vrijednosti točne. Najsigurniji su tlakomjeri na živu, mada se zbog njene toksičnosti kao teškog metala planira njihovo isključenje iz uporabe. Europsko društvo za hipertenziju preporučuje uvođenje auskultatornih uređaja bez žive koji koriste likvidni kristalni i digitalni prikaz, a alternativa su im uređaji koji tlak mjere istovremeno i oscilometrijski i auskultatorno. Elektronski uređaji, vjerojatno zbog pogrešaka pri korištenju, znaju katkada izazvati nedoumicu i paniku zbog problematičnih rezultata i nepotrebno tražnje hitne pomoći. Učestalost kućnih mjerenja prilagođava se individualno, ovisno težini bolesti i definiranim ciljevima. U početku i nakon promjene terapije, dok se ne postigne zadovoljavajuća regulacija, potrebna su češća mjerenja, koja se potom dovode na razumnu mjeru. Dobro je raditi ta mjerenja u isto vrijeme kako bi dobivene vrijednosti bile usporedive.
Hipertenzivne krize i hipertenzivna hitna stanja
Hipertenzivna kriza je za život opasno stanje obilježeno pogoršanjem tlaka uz znakove oštećenja ciljnih organa ? mozga, srca i bubrega. Najčešće se pojavljuje u slučajevima nekontrolirane hipertenzije uz različita opterećenja vanjskim ili unutarnjim čimbenicima (pretjerivanje u jelu, sklonost preslanoj hrani, tjelesni napori, neke ovisnosti i slično.)
Fizikalnim pregledom, uz visok krvni tlak (dijastolički preko 120 mmHg ili 16 kPa), najčešće se nalaze znakovi edema mozga, katkada akutnog popuštanja srca ili zatajivanja bubrega, što se klinički najčešće manifestira pogoršanjem općeg stanja, neurološkim ispadima, dezorijentacijom, grčevima, otežanim disanjem, smetnjama vida i slično.
Bolesnici su većinom smeteni i uplašeni, često dezorijentirani. Pregledom očne pozadine naći će se uznapredovale promjene ? otok papile i krvarenja, što su znakovi edema mozga, dok će EKG i osnovne laboratorijske pretrage dati opći uvid u stanje i funkciju srca i bubrega. Od životne je važnosti prepoznati ova stanja, odmah započeti odgovarajuću terapiju (opreznu parenteralnu primjenu lijekova za snižavanje tlaka, diuretika i dr., ovisno o kliničkoj slici) i po najhitnijem postupku zbrinuti bolesnika u najbližoj jedinici intenzivne skrbi.
Za razliku od hipertenzivnih kriza koje su, nasreću, ipak dosta rijetke, u praksi su mnogo češća tzv. hipertenzivna hitna stanja koja su obilježena samo pogoršanjem krvnog tlaka (dijastolički preko 120 mmHg (16 kPa) i više), ali bez znakova oštećenja ciljnih organa (bez teških promjena očne pozadine ? krvarenja, edema papile, bez neuroloških znakova i drugo). Opće stanje ovih bolesnika je uglavnom dobro, oni nemaju nikakvih subjektivnih tegoba; potrebno ih je umiriti, upozoriti na nužnost ozbiljnijeg pristupa bolesti i započeti terapiju kombinacijom dva lijeka ili nekoliko njih za snižavanje tlaka, ovisno o individualnoj procjeni, te stroži nadzor i praćenje.
Lijekovi kojima raspolažemo u kontroli hipertenzije:
- Diuretici povećavaju izlučivanje mokraće i soli, što rezultira smanjenjem volumena krvi i krvnog tlaka. Mogu se davati sami ili u kombinaciji s drugim lijekovima (klortalidon, hidroklorotiazid, indapamid, triamteren, amilorid, furosemid, torasemid, spironolacton, epleron)
- Blokatori kalcijevih kanala, koji opuštaju krvne žile, usporavajući ulazak kalcija u stanice (verapamil, amlodipin, nifedipin, lacidipin, lerkanidipin, felodipin)
- Blokatori beta receptora usporavaju rad srca i smanjuju tlačno opterećenje (propranolol, oksprenolol, satolol, atenolol, bisoprolol, nebivolol, metoprolol)
- Blokatori alfa i beta adrenergičkih receptora (karvedilol)
- Alfa-1-blokatori djeluju na krvne žile tako da blokiraju učinak hormona koji sužavaju krvne žile poput norepinefrina. Oni se također često upotrebljavaju za liječenje bolesti prostate (urapidil, doksazosin)
- ACE-inhibitori (inhibitori angiotenzin konvertirajućeg enzima) blokiraju stvaranje hormona angiotenzina II., koji izaziva sužavanje arterija i stimulira otpuštanje drugog hormona ? aldosterona koji potiče bubreg na zadržavanje soli (lizinopril, cilazil, ramipril, enalapril, fosinopril, trandolapril, perindopril, kvinapril).
- Blokatori angiotenzin II receptora (ARB), koji opušta krvne žile blokirajući djelovanje angiotenzina II (losartan, valsartan, telmisartan, irbesartan, kandesartan.
- Alfa-2-agonisti, koji djeluju u mozgu tako da smanjuju djelovanje živčanog sustava na sužavanje krvnih žila (moksonidin)
- Direktni vazodilatatori, koji opuštaju zidove krvnih žila (hidralazin, Na - nitroprusid).
- Ako znamo da svakom od ovih lijekova iz osam navedenih skupina odgovara više tvorničkih preparata - od 2 - 5, pa i više, može se zamisliti "zadovoljstvo" liječnika sa takvim mogućnostima izbora i kombinacija.
Nove smjernice
Sredinom 2013. godine objavljenje su nove smjernice Europskog društva za hipertenziju i Europskog društva za kardiologiju koje se nešto razlikuju od prethodnih iz 2007. godine. Kao najvažnije, smjernice daju nove ciljne vrijednosti tlaka za sve bolesnike: sistolički <140 mmHg i dijastolički < 90 mmHg.
Za posebne skupine bolesnika - one s dijabetesom, kroničnim oštećenjima bubrega, većim koronarnim rizikom i starijima, smjernice dopuštaju individualnu procjenu i pristup. Smjernice naglašavaju nužnost procjene ukupnog kardiovaskularnog rizika i obradu popratnih bolesti, te promjenu životnog stila i navika prije uvođenja farmakoterapije. One, također, ističu potrebu kontrole tlaka u ambulantnim uvjetima, kod kuće i na radnom mjestu i općenito naglašavaju individualni pristup bolesniku kako u dijagnostici i liječenju, tako i u njihovu praćenju i kontroli.
Kako s gihtom?
Giht je metabolička bolest zglobova o kojoj se nekada zbog povezanosti s dionizijevskim sklonostima, odnosno s preobilnom prehranom i vinskim užicima govorilo kao o bolesti kraljeva. Riječ je o ponavljanim akutnim upalama najčešće samo jednog zgloba zbog odlaganja kristala soli mokraćne kiseline – natrijeva urata u tkiva zgloba i oko njih. Obično je zahvaćen nožni palac, a pri sljedećim napadajima to mogu biti i drugi zglobovi – skočni, koljena, laktovi i drugi, najčešće samo jedan, katkada i više. Po svojoj učestalosti giht je pretežno muška bolest (oko 20 puta češći nego u žena), što je možda u vezi i s različitim navikama jednih i drugih.
Simtomi i znakovi
Tegobe se pojavljuju naglo, često preko noći, nakon pretjeravanja u jelu i piću ili nakon neke stresne situacije, npr. traume, kiruške operacije, infekcije i sl., s tipičnim simptomima upale zgloba s otokom, bolnošću i crvenilom. Prvi napadaji gihta većinom traju dva ? tri dana, a kasniji, kada može biti zahvaćeno više zglobova, i do tri tjedna. S vremenom se napadi ponavljaju u sve kraćim razmacima.
Zašto
Vjerojatno još nije sve do kraja poznato zašto i kako dolazi do porasta razine mokraćne kiseline u krvi kao glavnog čimbenika u nastanku bolesti, ali prema dosadašnjim spoznajama radi se o nasljednoj sklonosti u kombinaciji s povećanim unosom namirnica bogatim purinima čijom razgradnjom nastaju urati. Mada povećani unos takvih namirnica (iznutrica i sličnih) pridonosi povećanju urata, striktna primjena dijete bez purina ima dosta skroman učinak na njihovo sniženje -za svega 60 umol/l.
Dugotrajno uzimanje diuretika (lijekova koji potiču diurezu – mokrenje), kao i konzumiranje alkoholnih pića može rezultirati porastom urata i napadajima gihta. Neke bolesti bubrega, kao i uzimanja lijekova koji oštećuju bubrežnu funkciju, zbog smanjenja kapaciteta čišćenja organizma od suvišnih tvari, mogu dovesti do istog stanja do – hiperuricemije. Do povećanog stvaranja urata dolazi i kod nekih hematoloških bolesti npr. limfoma, leukemije, hemolitičke anemije, te u stanjima ubrzanog bujanja i propadanja stanica (npr. kod psorijaze i terapije malignih bolesti).
Dijagnoza
Dijagnoza se postavlja na temelju anamneze, fizikalnog pregleda, te laboratorijskih pretraga koje uključuju mokraćnu kiselinu (urate) u krvi i po potrebi, radi uklanjanja dijagnostičkih dvojbi, i druge laboratorijske i radiološke pretrage. Pri sumnji na prvi napadaj gihta ponekad je potrebno učiniti punkciju zgloba i citološku analizu izljeva, što kasnije kod ponavljanih napadaja nije potrebno.
Povišeni urati potkrjepljuju dijagnozu, iako u oko 30% bolesnika mogu biti normalni. Nalaz urata potrebno je provjeriti bar 2 - 3 puta, a ako su povišeni (preko 410 umol/l), onda i u 24-satnom urinu (uz normalnu dijetu prosječno iznose 3.6 – 5.4 mmol/l). Nakon dijagnoze bolesti svakako bi bilo potrebno razlučiti je li u pitanju poremećaj s pretjeranim stvaranjem ili nedovoljnim izlučivanjem urata, što je bitno za odluku o terapiji.
Često se pri rutinskim kontrolama nađu povišene vrijednosti urata bez znakova gihta, kao i bez podataka o ranijoj bolesti. Smatra se da takvu hiperuricemiju nije potrebno liječiti, mada ima stajališta da bi zbog njihova mogućega aterogenog efekta to bilo opravdano (često se nalazi u društvu s ostalim čimbenicima rizika ? povišenim lipidima, povišenom glukozom, debljinom i dr.).
Prognoza
Prognoza bolesti uz ranu dijagnozu i dobro vođeno liječenje uglavnom je dobra. Bolest je teža ako se pojavi prije 30-e godine života. U slučajevima manje uspješnog liječenja većinom je riječ o nedovoljnoj suradnji bolesnika, nepridržavanju uputa, alkoholizmu ili neodgovarajućoj terapiji
Liječenje
Liječenje akutnog napadaja gihta sastoji se od mirovanja, katkada i imobilizacije zgloba, te od primjene nekoga od nesteroidnih protuupalnih lijekova (diklofenak, indometacin, piroksikam i sl.) koji se daju peroralno do smirenja simptoma i znakova upale i nekoliko dana nakon toga.
Kolhicin, odavno poznati lijek kojim s postiže brzo smirivanje upale, kao i prevencija novih napadaja, zbog mogućih nuspojava, primjerice, proljeva, koji mogu biti žestoki, nije više lijek prvog izbora. Ako ovi lijekovi ne dovode do očekivanog rezultata, mogu se pridodati i kortikosteroidi. Lijekovi za snižavanje mokraćne kiseline u krvi (alopurinol) daju se tek nakon potpunog smirenja znakova akutne upale.
Izvan akutne faze bolesti, uz prisutnost povišene razine urata u krvi i mokraći, osobito kada su još prisutni drugi elementi urične dijateze (urični tofi, bubrežni kamenci uratnog sastava), liječenje se sastoji od dijete bez purina te lijekova za snižavanje razine urata. Najčešće se koristi alopurinol koji koči stvaranje urata, te vrlo rijetko urikozurici - lijekovi koji ubrzavaju njihovo izlučivanje preko bubrega (probenecid i sulfinpirazon).
Umjerenu hiperuricemiju bez znakova gihta ne treba liječiti, ali bolesnici s povećanim izlučivanjem mokraće zbog rizika nastajanja bubrežnih kamenaca mogli bi imati od toga određenu korist.
U liječenju gihta, i prije medikamentne terapije, preporučuje se dijeta bez purina, izbjegavanje alkoholnih pića, povećanje unosa tekućine na bar 3 l dnevno, smanjenje prekomjerne tjelesne težine, alkalizacija urina (npr. kalijevim citratom 20 – 40 mmol 2 x dnevno peroralno, acetazolamid 500 mg uvečer, soda bikarbona).
Dijeta za giht
Ne preporučuje se:
iznutrice - jetra, bubrezi, mozak, plućica, jezik; gurmanska jela, pikantna jela, umaci, začini, mesni ekstrakti, mesne prerađevine, slanina, meso svinjsko i goveđe, mesne juhe, suhomesnati proizvodi, meso divljači, sardine, lignje, rakovi, školjke, leća, punomasno mlijeko, punomasni sirevi, konzervirano meso, konzervirane ribe i sirevi; alkoholna pića. U tijeku akutnog napada gihta meso posve isključiti.
Po volji:
kruh bijeli, pecivo, dvopek, pšenična krupica i klice, tjesenina, kukuruzno brašno, riža, jaja, mlijeko, mladi kravlji sir, kiselo mlijeko, jogurt, polumasni sirevi, sir od obranog mlijeka, maslac, zelje, mrkva.
Umjereno:
kruh raženi, piletina, šunka, cvjetača, špinat, rajčica, grah, krumpir, šećer, med, čokolada.
Odaberi svoj tanjur
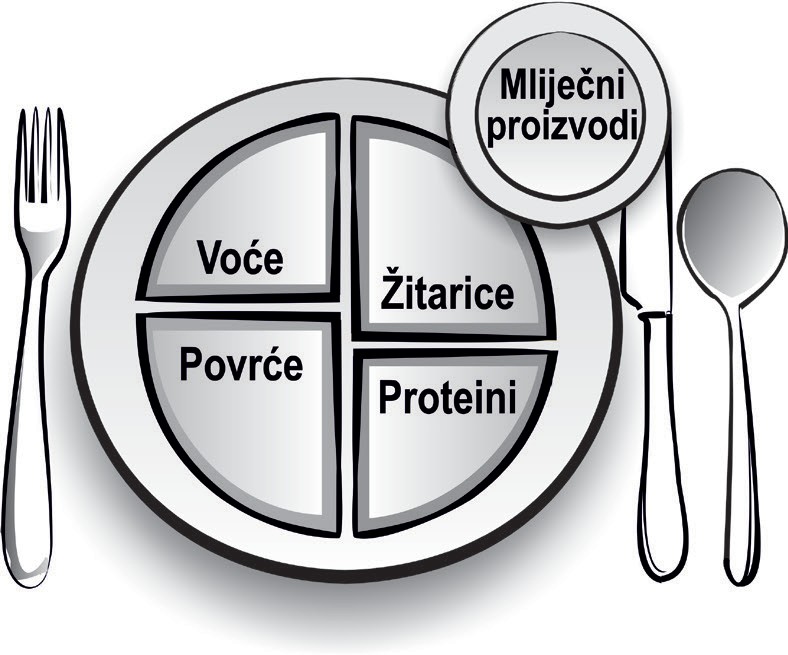
Odaberi svoj tanjur (Choose my plate)
U novije vrijeme, umjesto već klasične piramide zdrave prehrane, za koju se katkad navodi da je prekomplicirana i prezahtjevna pa je se mnogi stoga ne pridržavaju, pojavio se još jednostavniji koncept pod nazivom: Odaberi moj tanjur (Choose my plate). Moj tanjur, polazeći od istih načela kao i piramida, vodi istom cilju, samo na jednostavniji način koji se svodi na grafički prikaz i osnovne smjernice.
- neka vam polovicu tanjura ispuni voće i povrće
- neka bar polovicu ukupnoga unosa žitarica čine cjelovite žitarice
- umjesto punomasnog mlijeka i mliječnih proizvoda uzimajte obrane proizvode
- pripazite na unos soli u hrani kod proizvoda kao što su gotova jela, konzervirana hrana, kruh i peciva
- žeđ gasite vodom, a ne slatkim napitcima
- uživajte u jelu, ali uz manje porcije i bez prejedanja.
Navedene bi smjernice, bila to piramida bio moj tanjur, morale biti u osnovi svake dijete, bez obzira na neposredne razloge zbog kojih je preporučena – za mršavljenje, za debljanje, zbog dijabetesa, tlaka, srca itd., jer su jedino one stručno i znanstveno verificirane. Sve ostale, kakvih ima napretek, koje nisu u skadu s ovim načelima, trebalo bi zaobilaziti mada se mogu činiti atraktivnim i obećavajućim, jer su potencijalno opasne za zdravlje .
Lagana prehrana
Često se u svakodnevnom životu spominje pojam lagane prehrane, iako je vrlo upitno što se pod time podrazumijeva. Ono što je najvažnije, takva prehrana mora počivati na osnovnim načelima o kojima je već bilo riječi. Najbolji primjeri takve prehrane jesu dijabetička ili mediteranske dijete (vidjeti u odgovarajućim tekstovima o dijabetesu i pretilosti). Lagana prehrana znači: dobar izbor namirnica, isto takva priprema hrane, kontrolirani energijski unos i uzimanje hrane u više manjih obroka – od tri do pet tijekom dana. Uz to je dobro malo usporiti dnevni ritam, polagano jesti, dobro sažvakati hranu (najčešće činimo upravo suprotno), piti više tekućine (šest do osam čaša vode dnevno).
Osnovni preduvjet za pripremu lagane i zdrave hrane jesu svježe namirnice.
To su one koje nisu prošle proceduru rafiniranja, zamrzavanja i skladištenja. Na tim popisima ne bi trebalo biti suhomesnatih proizvoda, namirnica bogatih životinjskim masnoćama, konzervirane hrane, masnih sireva, grickalica, gaziranih pića i slično. Crveno bi meso trebalo što češće zamijeniti ribom, osobito plavom i mesom peradi, uz veću zastupljenost povrća, voća, što više svježega. U pripremi hrane uvijek je bolje dati prednost kuhanju u vodi ili na pari umjesto pečenja i prženja na masti ili u ulju.
Ne bi trebalo pretjeravati s jakim umacima i pikantnim zaprškama, a kavu i alkoholna pića bolje je zamijeniti laganim čajevima, primjerice od koprive, mente, zelenim i slično. Nutricionisti osobito ističu juhe i kuhanu hranu kao osnovu lagane i kvalitetne prehrane, kao i blage čajne mješavine, kompote i sokove od povrća – mrkve, cikle, celera i slično.
Često se preporučuje, iako o tome nema previše podataka u standardnoj stručnoj literaturi, i posebno kombiniranje hrane odnosno odvojeno uzimanje ugljikohidrata i bjelančevina. To znači da namirnice bogate proteinima – meso, jaja, sir i sl. ne bi trebalo konzumirati u obroku koji sadržava koncentrirane ugljikohidrate – bijeli kruh, žitarice, krumpir, slatko voće, kolače i sl. I jedni i drugi mogu se uzimati s povrćem i varivima. Objašnjenje je da ugljikohidrati traže lužnati medij, a bjelančevine kiseli, te da namirnice bogate šećerom koče lučenje želučanih sokova i otežavaju probavu mesne hrane. Štoviše, ako se konzumiraju u velikim količinama, čak i smanjuju želučanu aktivnost. Iako takve teze nemaju potpunu stručnu verifikaciju, nema razloga da se ne pokuša i s takvim pristupom, osobito ako se pokaže korisnim. Isto je i s prijedlogom da prvi dnevni obrok bude voće, kako bi “svježi enzimi omogućili kvalitetnu probavu tijekom dana”.

Hitovi: 13637